Журнал «Почки» 1 (11) 2015
Вернуться к номеру
Пацієнти з порушеннями обміну калію в практиці нефролога
Авторы: Таран О.І. — Кафедра нефрології та нирково-замісної терапії НМАПО імені П.Л. Шупика
Рубрики: Неврология
Разделы: Медицинское образование
Версия для печати
Статья опубликована на с. 86-90
Калій — основний внутрішньоклітинний та найпоширеніший в організмі катіон. Він відіграє важливу роль у клітинному метаболізмі, насамперед бере участь у регуляції активності деяких внутрішньоклітинних ферментів, визначає збудженість м’язової та нервової тканин. 90 % калію знаходиться внутрішньоклітинно, близько 10 % — позаклітинно та менше 1 % — у плазмі крові. Різниця концентрацій внутрішньо- та позаклітинного калію визначає електричний потенціал на клітинних мембранах та стан натрій-калієвого насоса (АТФаза), який сприяє активному переміщенню натрію з клітини та калію — у клітину. Нормальна робота насоса забезпечується певним вмістом внутрішньоклітинного магнію.
Калій надходить в організм при харчуванні, в основному з м’ясом, овочами і фруктами. У позаклітинну рідину калій надходить при тканинному катаболізмі або при виході калію з клітин. Виводиться калій нирками (80 %), через шлунково-кишковий тракт (ШКТ) (15 %) та шкіру (5 %).
У плазмі здорової людини концентрація калію утримується в межах 3,5–5,5 мЕкв/л, а основним регулятором його балансу є нирки, які відтворюють цю функцію змінами кількості калію, що екскретується.
Видалення калію з сечею залежить від різниці між його кількістю, що секретується в сечу, та його кількістю, що реабсорбується. Калій вільно фільтрується в клубочках, а потім близько 50 % його з первинної сечі реабсорбується в проксимальних відділах звивистих канальців. Реабсорбція продовжується й у висхідній частині петлі Генле за допомогою К+-Na+-2Cl-котранспортерів. Вже в дистальній частині звивистих канальців залишається лише 10–15 % вихідного рівня калію. Секреція калію відбувається в кортикальних збиральних трубочках та збиральних трубочках зовнішньої частини мозкової речовини нирок.
До основних факторів, що впливають на екскрецію калію з сечею, зараховують такі:
— швидкість плину канальцевого вмісту в дистальних частинах нефрону і кількість натрію в ньому;
— вплив альдостерону шляхом активації натрієвих каналів; активації К+-Na+-АТФаз у базолатеральних мембранах канальцевих клітин; зростання числа калієвих каналів в апікальних мембранах клітин канальців;
— збільшення або зниження харчового вживання калію;
— збільшення вмісту в канальцевому вмісті аніонів (пеніцилін, бікарбонат тощо), що погано реабсорбуються; призводить до зв’язування з ними іонів калію й послаблення їх реабсорбції
Швидкість утворення сечі прямо пропорційно впливає на виділення калію. Зменшення вмісту калію відбувається при значному діурезі навіть у випадках його дефіциту в організмі.
На розподіл калію у внутрішньоклітинному просторі та поза ним впливають деякі гормони: катехоламіни, альдостерон та інсулін; стан кислотно-лужної рівноваги, тонічність позаклітинного середовища.
— Активація β2-адренорецепторів призводить до стимуляції захвату калію клітинами, причиною чого є активація Na+-К+-АТФаз за участю цАМФ.
— Альдостерон (в експерименті) стимулює захват калію клітинами, а збільшення його вмісту сприяє виведенню катіону нирками.
— Інсулін. Зв’язування інсуліну з його клітинними рецепторами призводить до підвищення поляризації клітинних мембран, що сприяє полегшенню перенесення калію в клітину. Гормон також збільшує активність Na+-К+-АТФаз.
— Гострі зсуви рН сироватки супроводжуються реципрокними змінами концентрації калію в сироватці. За умови ацидозу (надлишок іонів водню) відбувається їх перехід у клітини з наступною нейтралізацією, при цьому для стабільного збереження електронейтральності в клітині з неї виходить позитивно заряджений іон — калій. Такий процес спостерігається в разі розвитку ацидозу, що викликаний неорганічними кислотами (соляний). У разі алкалозу спостерігаються протилежні процеси. За умови ацидозу, що спричинений органічними аніонами (аніони кетокислот, лактат), клітинні мембрани значно більше проникні для них порівняно з неорганічними. Тому вихід калію з клітин при такому розвитку ацидозу може і не спостерігатися.
У разі збільшення осмотичності позаклітинної рідини (гіперглікемія) вода та іони калію виходять із клітини в позаклітинну рідину. Звичайно при цьому вивільняється інсулін, що відтворює зворотний ефект, але при цукровому діабеті кількість інсуліну не збільшується або рівень глюкози в крові стрімко зростає при введенні висококонцентрованого розчину глюкози, тоді може розвинутись гіперкаліємія (те саме при введенні розчинів манітолу).
Гіпокаліємія
Розвивається внаслідок підвищеного виділення калію з організму або переміщення його у клітини. Коливання рівня калію в сироватці крові відображають його вміст у позаклітинній рідині, але необов’язково свідчать про зміни його загального вмісту в організмі. Певну роль у розвитку гіпокаліємії відіграє гіпомагніємія, що збільшує вихід калію з клітин та його екскрецію з сечею.
Справжня гіпокаліємія виникає в результаті зниження загального вмісту калію в організмі (позаниркові та ниркові втрати).
Несправжня гіпокаліємія — виникає в результаті переміщення іонів калію в клітини (вплив гормонів, лікарських засобів та ін.). Переміщення калію в клітини відбувається при захворюваннях, що супроводжуються підвищенням концентрації:
— катехоламінів (астма, загострення хронічних обструктивних хвороб легенів, інфаркт міокарда, серцева недостатність; синдром відмови в алкоголіків, наркоманів; переривання прийому барбітуратів);
— інсуліну (інфузії ендогенного інсуліну, застосування агоністів β2-адренорецепторів; синдром відновлення харчування).
Несправжня гіпокаліємія спостерігається при гіпокаліємічному періодичному паралічі (гіпертиреоїдному або спадковому); лікуванні мегалобластної анемії.
Діагностичні підходи при гіпокаліємії на першому етапі полягають у з’ясуванні походження втрат:
І. При позаниркових втратах концентрація калію в сечі зазвичай менше 20 мЕкв/л, виявляється метаболічний ацидоз або нормальний рН сироватки крові (недостатнє надходження через ШКТ; втрати через ШКТ — діарея, прийом послаблюючих засобів, геофагія, ворсинчаста аденома).
ІІ. При ниркових втратах концентрація калію в сечі понад 20 мЕкв/л, може виявлятися метаболічний ацидоз (нирковий тубулярний ацидоз, уретросигмоїдостома, діабетичний кетоацидоз); метаболічний алкалоз (при концентрації Cl у сечі менше 20 мЕкв/л):
— залишкова дія діуретиків, блювота, постгіпокапнічний синдром;
— артеріальна гіпертензія з нормальною концентрацією альдостерону (синдром Ліддла, синдром Кушинга, асептичний менінгоенцефаліт) або підвищеною його концентрацією (первинний або вторинний альдостеронізм);
— артеріальний тиск у нормі або знижений (синдроми Бартера або Гітельмана, дефіцит магнію).
У разі варіабельного рН сироватки крові гіпокаліємія спостерігається при постобструктивному діурезі, при дефіциті магнію внаслідок інтоксикації деякими лікарськими засобами (препарати платини, аміноглікозиди), у фазі відновлення при гострому тубулярному некрозі, при активації мінералокортикоїдних рецепторів — спадковій або внаслідок уживання солодки (лакричник); при хронічному алкоголізмі, мієломоноцитарній лейкемії. Справжня та хибна гіпокаліємія нерідко існують одночасно.
Клінічні прояви гіпокаліємії
Прояви гіпокаліємії перераховані в табл. 1.
Діагностика
Часто при гіпокаліємії середньої тяжкості в пацієнтів не спостерігається жодних симптомів патологічного стану.
З анамнезу важливо звернути увагу на стани, що сприяють зниженню калію в організмі:
1. Порушення екскреції: прийом сечогінних, осмотичний діурез, первинний або вторинний гіперальдостеронізм та інші види гіперкортицизму (синдром Іценка — Кушинга; тривалий прийом глюкокортикоїдів); нирковий канальцевий ацидоз; стани, що супроводжуються нестачею магнію.
2. Втрати калію через ШКТ (стеноз воротаря, різновиди непрохідності кишечника, неспецифічний виразковий коліт, хвороба Крона, синдром Золлінгера — Еллісона; харчові токсикоінфекції; спру; фістули (кишечника, панкреатичні, біліарні); зловживання очисними клізмами, проносними, тривале промивання шлунка та кишечника; назогастральна зондова аспірація.
3. Внутрішньоклітинні пересування (на тлі збільшення продукції інсуліну (повне парентеральне харчування); алкалоз або стан після лікування ацидозу; на тлі загоєння ран після опіків, травм; при голодуванні. При застосуванні бета-адренергічних агоністів (адреналін, добутамін і ін.); збільшення β-адренергічної активності (стрес, ішемія міокарда); передозування амфотерицину В; на тлі лікування карбеніциліном, високими дозами пеніциліну.
Лабораторна діагностика
— Концентрація калію в сироватці крові (менше 3,5 ммоль/л).
— Вміст калію в сечі. Про втрату калію нирками свідчить екскреція понад 20 мЕкв/л. При значенні менше 20 мЕкв/л — позаниркові причини розвитку гіпокаліємії.
— Гази артеріальної крові для виявлення метаболічного алкалозу (збільшення рН і іонів бікарбонату (HCO3–) або метаболічного ацидозу.
Інструментальна діагностика
— Електрокардіограма (ЕКГ): зниження сегмента ST, сплощення зубця T, наявність зубця U, шлуночкові екстрасистоли.
— Тривалі стани, що спричиняють ниркові втрати калію, можуть призвести до розвитку ураження проксимальних канальців із явищами інтерстиціального нефриту — калійпенічна нирка.
— Хворі скаржаться на спрагу, збільшення діурезу, значну слабкість, періодично — нудоту, блювоту; запори.
— При обстеженні виявляється поліурія та гіпостенурія; зміни на ЕКГ, характерні для гіпокаліємії. Порушуються показники лабораторних досліджень (невеликі протеїнурія, циліндро-, лейко- та еритроцитурія). Визначається порушення концентраційної функції нирок. У сечі спостерігається нижчий вміст калію у випадках його втрати через ШКТ. В інших випадках — гіперкалійурія.
При фізикальному обстеженні виявляється артеріальна гіпотензія, тахікардія, аритмія. Зрідка — набряковий синдром.
Лікування
1. Лікування основного захворювання.
2. Збільшення вживання харчового калію. Хворому призначається збільшення вживання продуктів, що містять калій (абрикоси, авокадо, помаранчі та помаранчевий сік, артишоки, банани, гарбузи, гриби, дині, картопля, морква, м’ясо, горіхи, томати та томатний сік; ревінь, ріпа, сливи та сливовий сік; сухофрукти, шоколад, шпинат тощо). Можливим є призначення хлориду калію як замінника харчової солі (1 чайна ложка містить 60 ммоль хлориду калію). Замість оральних калієвих добавок можливе призначення калійзберігаючих діуретиків.
3. Корекція нестачі калію. Кількість калію, що вводиться, залежить від ступеня дефіциту. Його можливо давати перорально, збільшуючи надходження з їжею або ліками, або внутрішньовенно. Його парентеральне введення проводять за умови тяжкої гіпокаліємії або якщо пацієнт не може приймати калій внутрішньо. Профілактична доза калію для запобігання гіпокаліємії становить 20 ммоль/день, для лікування — від 40 до 200 ммоль/добу. Введення калію повинне бути крапельним із контролем швидкості. Середня швидкість не повинна перевищувати 10–20 ммоль/год під контролем ЕКГ. Перевищення цієї швидкості може призвести до загрозливої гіперкаліємії. Внутрішньовенне введення повинно бути повільним для профілактики судинного подразнення. Дефіцит калію розраховують за формулою:
дефіцит К (ммоль/л) = (4,5 – К+пл.факт.) • МТ • 0,2,
де К+пл.факт. — фактична концентрація калію в плазмі; МТ — маса тіла (кг).
1 ммоль К+ міститься в 1 мл 4% розчину або в 0,5 мл 7,5% розчину хлориду калію.
Фосфат калію переважно вводять при діабетичному кетоацидозі або повному парентеральному харчуванні; бікарбонат або цитрат калію — при метаболічному ацидозі на тлі канальцевого ацидозу; хлорид калію — при дефіциті об’єму позаклітинної рідини.
За наявності дефіциту магнію проводиться його лікування.
Гіперкаліємія
Виникає внаслідок збільшення надходження в організм калію, зниження його виведення з сечею або виходу іону з клітин. Рівень калію сироватки — понад 5 ммоль/л.
Розрізняють гіперкаліємію справжню — пов’язану зі збільшенням загальної кількості калію в організмі, та несправжню, що викликається виходом калію з клітин в екстрацелюлярну рідину.
Справжня гіперкаліємія зазвичай виникає в результаті послаблення екскреції калію нирками, її вираженість залежить від швидкості клубочкової фільтрації (ШКФ). Стійка гіперкаліємія спостерігається у випадках, коли ШКФ знижується менше 20 мл/хв. При більших показниках ШКФ гіперкаліємія спостерігається у випадках, коли пацієнт уживає підвищену кількість солей калію в харчовому раціоні, приймає деякі лікарські препарати або у кров надходить надлишок ендогенного калію (кровотеча у верхніх відділах ШКТ, розсмоктування великої гематоми, рабдоміоліз, розпад пухлини, підвищений катаболізм).
Слабка гіперкаліємія спостерігається в разі зниження швидкості плину сечі в дистальних відділах нефронів або при нестачі альдостерону (гіпоренін-гіпоальдостеронізм).
Сильна гіперкаліємія може стати результатом прийому лікарських засобів, що зменшують екскрецію калію (калійзберігаючі діуретики, β-блокатори, нестероїдні протизапальні препарати (НПЗП), інгібітори ангіотензинперетворюючого ферменту (АПФ), блокатори рецепторів ангіотензину (БРА), гепарин, циклоспорин). Механізми індукції гіперкаліємії в названих ліків різні. БРА, спіронолактон, гепарин, циклоспорин (частково) впливають на продукцію або екскрецію альдостерону; НПЗП, циклоспорин блокують продукцію реніну. Ризик розвитку гіперкаліємії високий у людей похилого віку, можливо, пов’язаний із віковим послабленням продукції альдостерону або зниженням чутливості ниркових канальців до дії цього гормона.
Гіперкаліємія може розвинутися й на тлі нормальної ШКФ. Зазвичай це пов’язано зі зниженням екскреції альдостерону на тлі гіпо-, нормо- або гіперренінемії:
— гіпоренінемічний гіпоальдостеронізм (у людей похилого віку, у пацієнтів із тубулоінтерстиціальними нефритами (у тому числі з аналгетичною нефропатією, при отруєнні солями важких металів), діабетичною нефропатією, при люпус-нефриті, амілоїдозі нирок; нефропатії при серпоподібно-клітинній анемії, СНІДі; на тлі лікування циклоспорином після трансплантації нирки);
— гіперренінемічний гіпоальдостеронізм (хвороба Аддісона, застосування ліків — інгібіторів АПФ, БРА, гепарину);
— норморенінемічний гіпер- або нормоальдостеронізм (зниження чутливості органів-мішеней до дії цього гормона (інтерстиціальні хвороби нирок, люпус-нефрит, нефропатія при серпоподібноклітинній анемії); обструкція сечовивідних шляхів, трансплантація нирки);
— псевдогіпоальдостеронізм типу І (спадкова патологія, у разі якої порушується експресія альдостеронових рецепторів у клітинах дистальних звивистих канальців або підвищується активність у них Na+-Cl-котранспортера).
Діагностичні підходи при гіперкаліємії на першому етапі полягають у з’ясуванні походження втрат.
І. При позаниркових причинах гіперкаліємії спостерігається посилення екскреції калію (кількість калію в добовій сечі хворого становить понад 80 мЕкв).
ІІ. При внутрішньониркових причинах гіперкаліємії кількість калію, що виводиться за добу, знижена (< 20 мЕкв).
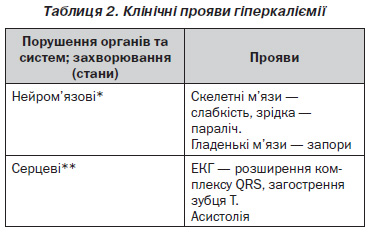
Клінічні прояви гіперкаліємії
Прояви гіперкаліємії подані в табл. 2.
Діагностика
У разі розвитку гіперкаліємії хворі скаржаться на дратівливість, неспокій, періодично спастичні явища в животі, слабкість та парестезії в нижніх кінцівках, діарею. При фізикальному обстеженні спостерігається нерегулярний пульс. Тяжкість симптоматики і стану хворого залежить від швидкості змін рівня калію в сироватці крові та загального вмісту калію в організмі.
З анамнезу важливо звернути увагу на стани, що сприяють збільшенню калію в організмі:
— неадекватно велике надходження калію. Зазвичай це спостерігається при внутрішньовенному введенні;
— зниження екскреції калію. Гостре ушкодження нирок і хронічна ниркова недостатність (ХНН), застосування калійзберігаючих діуретиків, інгібіторів АПФ або НПЗП, надниркова недостатність (хвороба Аддісона), гіпоренінемічний гіпоальдостеронізм;
— вихід калію з клітин. Метаболічний або респіраторний ацидоз, нестача інсуліну, особливо у хворих на ХНН; тканинний катаболізм (сепсис, лихоманка, травми), артеріальна гіпертензія (неконтрольований діабет).
Лабораторна діагностика
— Концентрація калію в сироватці понад 5 ммоль/л (хибнопозитивний результат визначення вмісту калію спостерігається у разі гемолізу, затримки розділення плазми та клітин крові; великої кількості тромбоцитів; при тривалому перетисканні руки джгутом).
— Визначення концентрації кортизолу в сироватці та кортикостимулюючий тест (діагностика хвороби Аддісона).
— Визначення газів крові. Виявлення метаболічного ацидозу (зниження рН та HCO3–).
Інструментальна діагностика
— Електрокардіограма: високі та вузькі зубці Т, збільшення інтервалу PQ, депресія ST, розширення QRS, відсутність зубця Р. Прогресуючі зміни з продовження розширення QRS закінчуються зупинкою серця.
Лікування
1. Лікування основного захворювання.
2. Корекція рівня калію. Терапевтична тактика лікування залежить від варіанту перебігу гіперкаліємії:
— У разі підгострого перебігу необхідно забезпечити зниження надходження іону калію в організм. Хворому призначається дієта, що виключає продукти з високим вмістом калію. Особливо це стосується хворих на ХНН. Забороняється прийом ліків, що збільшують ризик гіперкаліємії. У разі наявності у хворого дефіциту альдостерону введення йому мінералокортикоїду (0,05 мг флудрокортизону) призводить до посилення екскреції калію. Застосовують також катіонообмінні смоли (резоніум, резоніум А, кайексалат, що обмінюють натрій на калій у кишечнику).
— При гострому (прогресуючому) перебігу застосовують термінові, але тимчасові терапевтичні заходи, після яких переходять до засобів видалення калію з організму (катіонообмінні смоли або гемодіаліз).
Тимчасові терапевтичні заходи
— Внутрішньовенне введення глюконату кальцію (або хлориду Са), що не є взаємозамінними препаратами. 10 мл глюконату кальцію містить 4,5 мЕкв Са2+, а хлорид кальцію — 13,6 мЕкв Са2+. Тривалість дії 30–60 хв.
— Внутрішньовенне введення глюкози й інсуліну для переміщення калію до клітин. Застосовують гіпертонічний розчин глюкози 20–25 мл 50% розчину глюкози, або 250–5000 мл 10% розчину з 10–15 Од простого інсуліну. Тривалість дії до 6 годин.
— Внутрішньовенне введення бікарбонату натрію для переміщення калію до клітин. Тривалість дії 1–2 години.
— З такою ж метою призначають β2-агоністи (сальбутамол, альбутерол) з обережністю в пацієнтів з ішемічною хворобою серця з огляду на ризик розвитку тахікардії та ішемії міокарда.

1. Катерино Дж.М., Кахан С. Медицина неотложных состояний / Пер. с англ. под ред. Д.А. Струтынского. — М.: МЕДпресс-информ, 2008. — С. 122–123.
2. Руководство по нефрологии / Под ред. Роберта В. Шрайера / Пер. с англ. под ред. Н.А. Мухина. — М.: ГОЭТАР-Медиа, 2009. — С. 80–96.
3. Хейнц У., Горн М. Водно-электролитный и кислотно-основной баланс. — М.: БИНОМ. Лаборатория знаний, 2009. — С. 118–132.
4. Peterson L., Levi V. Disorders of potassium metabolism // Renal and electrolyte disorders / Ed. by R.W. Schrier. — 6th ed. — Philadelphia: Lippincott Williams & Wilkins, 2003. — P. 171–215.