Журнал «Травма» Том 15, №3, 2014
Вернуться к номеру
Вывихи после тотального эндопротезирования тазобедренного сустава
Авторы: Вакуленко В.М., Вакуленко А.В., Неделько А.А. - Донецкий национальный медицинский университет им. М. Горького, НИИТО
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
Исследована частота вывихов тазобедренного сустава в группе из 1527 пациентов, перенесших первичную артропластику. Выявлены факторы, потенциально увеличивающие вероятность возникновения вывиха головки бедренного компонента эндопротеза. Рассмотрены методы оперативного лечения данного осложнения. Сформулированы рекомендации по профилактике вывихов у пациентов группы риска.
Досліджено частоту вивихів кульшового суглоба в групі з 1527 пацієнтів, яким було виконано первинну артропластику. Встановлено фактори, що потенційно збільшують імовірність виникнення вивиху стегнового компонента ендопротеза. Розглянуто методи оперативного лікування цього ускладнення. Сформульовано рекомендації з профілактики вивихів у пацієнтів групи ризику.
Incidence of the hip dislocations in the group of 1527 patients after primary arthroplasty has been investigated. Factors, that potentially increase probability of the femoral head dislocations, have been revealed. Operative treatment methods for this complication have been reviewed. Recommendations for dislocations prevention in patients of the group of risk have been stated.
эндопротезирование, тазобедренный сустав, вывих.
ендопротезування, кульшовий суглоб, вивих.
endoprosthesis replacement, hip joint, dislocation.
Статья опубликована на с. 47-49
Сегодня тотальное эндопротезирование является стандартным методом лечения многих заболеваний тазобедренного сустава, травм и их последствий. Однако тотальная артропластика не лишена осложнений. Одним из них является возможность возникновения вывихов головки эндопротеза. Частота этого осложнения при первичном эндопротезировании, по данным различных авторов, колеблется от 0,5 до 2 % [1, 2]. В связи с этим нами была поставлена цель — по собственным данным оценить частоту, причины возникновения, а также способы лечения и профилактики вывихов головки эндопротеза после тотальной артропластики тазобедренного сустава.
Материалы и методы
В работу вошло 1527 пациентов, перенесших первичную тотальную артропластику тазобедренного сустава в период с 2000 по 2013 год. Вывихи головки бедренного компонента, требующие повторного оперативного вмешательства, были отмечены у 18 больных (основная группа). Остальные 1509 пациентов составили контрольную группу. Вывихи, устраняемые путем закрытого вправления, нами не рассматривались.
Анализ данных проводился по методам описательной и непараметрической статистики в среде приложений Calc OpenOffice.org 3.2, E-Ortho Database [3, 4]. Учитывались пол и возраст больных, первичный диагноз, тип доступа к тазобедренному суставу, диаметр головки бедренного компонента, давность вывиха, его причины и способы устранения.
Результаты и обсуждение
По нашим данным, частота вывихов, для устранения которых требовалось оперативное вмешательство, составила 1,2 %, что в целом соответствует сообщениям других исследователей. Далее нами был проведен сравнительный анализ пациентов обеих групп.
В основной группе преобладали мужчины: 13 пациентов (72,2 %) против 5 женщин (27,8 %). В то же время в группе контроля половой состав был более равномерным: 679 мужчин (44,9 %) и 830 женщин (55,1 %). Данное различие было статически достоверным (критерий x2 = 5,41, p = 0,05). Нельзя исключить, что большая частота вывихов у пациентов мужского пола может быть обусловлена их более высоким (в сравнении с женщинами) уровнем физической активности и нестрогим соблюдением ортопедического режима.
Средний возраст пациентов основной группы составил 55 ± 12 лет (от 34 до 74 лет). Аналогичный показатель группы контроля был 58 ± 13 лет (от 24 до 83 лет). Статистически данное различие не было значимым.
Нозологические формы распределялись в основной группе больных следующим образом: ложные суставы шейки бедренной кости — 8 пострадавших (44,4 %), первичный идиопатический коксартроз — 7 пациентов (38,9 %), дисплазия тазобедренного сустава — 3 больных (16,7 %). В группе контроля было выявлено 209 пациентов (13,9 %) с псевдоартрозами шейки бедренной кости, 894 больных (59,2 %) с первичным коксартрозом и 108 пациентов (7,2 %) с дисплазией тазобедренного сустава. Остальные 298 больных (19,7 %) контрольной группы страдали заболеваниями, не зарегистрированными в основной группе, и в связи с этим не рассматривались (переломы шейки бедра, переломовывихи тазобедренного сустава и пр.).
Наш опыт позволяет утверждать, что без тщательного предоперационного планирования дисплазия тазобедренного сустава нередко ставит хирурга в затруднительное положение. Нарушение анатомии может быть настолько существенным, что имплантация стандартного эндопротеза в правильном положении бывает весьма затруднительной. Это, а также нарушенный мышечно-связочный баланс тазобедренного, а нередко и коленного сустава и приводят к более частым вывихам. Похожие причины (главным образом нарушенный мышечно-связочный баланс) приводят к вывихам у больных, оперированных по поводу псевдоартрозов шейки бедра.
Эти утверждения хорошо иллюстрируются полученными нами данными. Так, сравнительный анализ частоты встречаемости ложных суставов шейки бедренной кости показал наличие тенденции к большей частоте псевдоартрозов в основной группе исследования (критерий x2 = 13,65, p = 0,09). Что касается частоты встречаемости первичного идиопатического коксартроза, то она была достоверно выше в контрольной группе (критерий x2 = 3,05, p = 0,04). Диспластический коксартроз чаще встречался у больных основной группы, что также было статистически достоверным (критерий x2 = 2,39, p = 0,04).
Преимущества того или иного доступа в плане лучшей стабильности эндопротеза активно дискутируются в литературе [5]. В ходе тотальной артропластики нами использовались переднебоковой и заднебоковой доступы к тазобедренному суставу. У пациентов основной группы чаще применялся заднебоковой доступ: 12 человек (66,7 %) против 6 больных (33,3 %) с переднебоковым доступом. В группе контроля распределение оказалось более равномерным: 778 операций (51,6 %) было проведено через переднебоковой доступ, 731 (48,4 %) — через заднебоковой. Данное межгрупповое различие было статистически достоверным (критерий x2 = 2,37, p = 0,04).
По нашему мнению, преимущество переднебокового доступа заключается в лучшей визуализации тазобедренного сустава, особенно у тучных пациентов. Это, в свою очередь, дает хирургу возможность лучше контролировать все этапы имплантации. Однако отметим необходимость особенно тщательного восстановления капсулы тазобедренного сустава при артропластике через этот доступ.
Увеличение диаметра головки эндопротеза является сегодня общемировой тенденцией и позволяет существенно улучшить стабильность эндопротеза, в особенности у молодых и физически активных пациентов [6]. Наши исследования полностью подтверждают этот факт. Так, в основной группе только у одного пациента (5,6 %) была использована головка бедренного компонента диаметром 32 мм. Остальным 17 больным (94,4 %) были имплантированы головки диаметром 28 мм.
В группе контроля головки диаметром 28 мм были установлены 1339 пациентам (88,7 %), диаметром 32 мм — 77 больным (5,1 %), диаметром 36 мм и более — 93 пациентам (6,2 %). Статистически преобладание головок диаметром 28 мм в основной группе больных являлось достоверным (критерий x2 = 0,58, p = 0,02).
По сроку, прошедшему от момента тотального эндопротезирования до возникновения первого вывиха, больные распределились следующим образом. В первые трое суток вывихи возникли у 3 пациентов (16,7 %), в сроки от 4 до 14 суток — у 8 больных (44,4 %). В более поздние сроки вывихи произошли только у 7 больных (38,9 %).
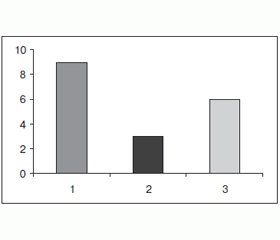
Анализ причин возникновения вывихов позволил разделить их на три группы (рис. 1).
/48/48.jpg)
Чаще всего (7 больных — 38,9 %) вывихи возникали в результате грубых сгибательно-приводящих контрактур или слабого мышечного тонуса бедра, что было типичным для пожилых больных с ложными суставами шейки бедра и порочной установкой нижней конечности. Аналогичный механизм (контрактуры и порочные установки) имел место и у больных диспластическим коксартрозом. В таких условиях даже небольшие погрешности в ориентации эндопротеза или нарушения ортопедического режима приводили к вывихам.
Следующей по частоте причиной вывихов была установка вертлужного компонента в неправильном положении (6 пациентов — 33,3 %). Как уже упоминалось, это могло иметь место в случае неадекватного доступа к тазобедренному суставу, а также в условиях значительного недоразвития вертлужной впадины на фоне ее дисплазии.
Еще реже вывихи происходили в результате грубого нарушения больными ортопедического режима. Как правило, это случалось в состоянии алкогольного опьянения. Такой механизм вывиха имел место у 5 пациентов (27,8 %).
В зависимости от причин вывиха и индивидуальных особенностей пациента использовались следующие методы оперативного лечения (рис. 2): открытое вправление с последующим ужесточением ортопедического режима (9 больных — 50,0 %), открытое вправление с заменой головки на более длинную (3 пациента — 16,7 %), открытое вправление с заменой вертлужного компонента (6 человек — 33,3 %). При этом у одного пациента стандартный вертлужный компонент был заменен на так называемый constrained.
/49/49.jpg)
Обобщая полученные данные, отметим, что нами был установлен ряд факторов, потенциально увеличивающих вероятность возникновения вывиха головки бедренного компонента (табл. 1).
/49/49_2.jpg)
Таковыми оказались (в порядке достоверности): использование головок диаметром 28 мм (р = 0,02), заднебоковой доступ к тазобедренному суставу (р = 0,04), дисплазия тазобедренного сустава (р = 0,04), мужской пол (р = 0,05) и ложный сустав шейки бедренной кости (р = 0,09).
В связи с этим мы считаем целесообразным относить пациентов, имеющих хотя бы один из перечисленных факторов, к группе риска возникновения вывихов. Кроме того, представляется полезным избегать сочетания данных факторов, например проведения эндопротезирования диспластического сустава посредством заднебокового доступа и использования головки диаметром 28 мм и т.п. Тщательное предоперационное планирование и его практическая реализация, понятное больному обучение правилам эксплуатации эндопротеза, а также более продолжительные и серьезные ограничения в повседневной жизни могут предотвратить развитие данного осложнения у большинства больных.
Выводы
1. Проведен анализ частоты, причин и способов оперативного лечения вывихов головки бедренного компонента эндопротеза. Установлены факторы, потенциально способствующие развитию вывихов головки эндопротеза: головка диаметром 28 мм, заднебоковой доступ к тазобедренному суставу, дисплазия тазобедренного сустава, мужской пол и ложный сустав шейки бедренной кости.
2. Пациенты группы риска нуждаются в более тщательном предоперационном планировании и более длительном и строгом ортопедическом режиме в течение первых недель после оперативного лечения.
1. Ochsner P.E. Total hip replacement. — Springer, 2003. — 243 p.
2. Wetter N.G. Risk factors for dislocation after revision total hip arthroplasty / Wetter N.G., Murrey T.G., Moric M. // Clin. Orthop. — 2013. — Vol. 471, № 2. — P. 410–416.
3. Munro B.H. Statistical methods for health care research. — Philadelphia: Lippincott Williams & Wilkins, 2005. — 494 p.
4. Вакуленко А.В. Система управления базой данных Eortho Database: 8 лет практического применения (проблемы и перспективы) / А.В. Вакуленко, В.М. Вакуленко, А.А. Неделько // Укр. ж. телемед. мед. телемат. — 2009. — Т. 7, № 2. — С. 183–187.
5. Hailer N.P. The risk of revision due to dislocation after total hip arthroplasty depends on surgical approach, femoral head size, sex, and primary diagnosis. An analysis of 78,098 operations in the Swedish Hip Arthroplasty Register / Hailer N.P., Weiss R.J., Stark A., Kärrholm J. // Acta Orthop. — Vol. 83, № 5. — 2012. — Р. 442–448.
6. Шишка И.В. Применение головок большого диаметра при протезировании тазобедренного сустава / Шишка И.В., Банит О.В., Бабич Ю.А., Твердовский А.О. // Збірник наукових праць XVI з’їзду ортопедів-травматологів України: XVI з’їзд ортопедів-травматологів України, 3–5 жов. 2013 р.: Тези доп. — Харків, 2013. — С. 64–65.