Международный эндокринологический журнал Том 20, №1, 2024
Вернуться к номеру
Корекція ендотеліальної дисфункції в пацієнтів із цукровим діабетом 2-го типу, діабетичною хворобою нирок та неалкогольним стеатогепатитом
Авторы: Z.Ya. Kotsiubiichuk, A.A. Antoniv, L.V. Kanovska, O.Ye. Mandryk
Bukovinian State Medical University, Chernivtsi, Ukraine
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
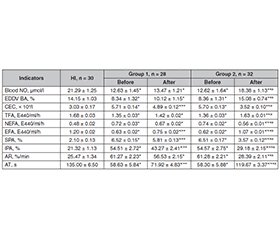
Актуальність. Неалкогольна жирова хвороба печінки і хронічна хвороба нирок належать до поширених патологічних станів, мають несприятливий прогноз і створюють тягар для системи охорони здоров’я. Мета дослідження: визначити вплив комплексного лікування метформіном, розувастатином, есенціальними фосфоліпідами та кверцетином на стан ліпідного спектра крові, функцію ендотелію, систему фібринолізу та тромбоцитарний гемостаз, які є факторами прогресування неалкогольного стеатогепатиту і хронічної хвороби нирок. Матеріали та методи. Вивчено динаміку лікування в 60 осіб із неалкогольним стеатогепатитом, цукровим діабетом 2-го типу та діабетичною хворобою нирок І–ІІІ стадій. Залежно від призначеного лікування за випадковою ознакою обстежених пацієнтів було розподілено на дві групи. Перша група (n = 28) отримувала низькокалорійну дієту, есенціальні фосфоліпіди, метформіну гідрохлорид, розувастатин. Пацієнти другої групи (n = 32), окрім аналогічних дієтичних рекомендацій, есенціальних фосфоліпідів, гіпоглікемічної та гіполіпідемічної терапії, додатково отримували кверцетин. Середній вік хворих дорівнював 53,80 ± 3,52 року. Групу порівняння становили 30 здорових осіб відповідного віку. Результати. Для перевірки ступеня ендотеліопротекторної дії кверцетину на тлі терапії визначали маркери ендотеліальної дисфункції, фібринолізу та тромбоцитарного гемостазу. У пацієнтів другої групи вірогідно, в 1,5 раза (p < 0,05), збільшився рівень оксиду азоту, що можна пояснити впливом кверцетину як ендотеліопротектора, а також застосуванням метформіну, що знижує інсулінорезистентність, сприяє зменшенню рівня гіперліпідемії та ймовірності відкладення проатерогенних фракцій субендотелію. Висновки. Ефективність комбінованої терапії неалкогольного стеатогепатиту, цукрового діабету 2-го типу та діабетичного ураження нирок з використанням есенціальних фосфоліпідів, статинів та метформіну із додаванням кверцетину є вищою за таку традиційної терапії, оскільки значно зменшує рівень маркерів загострення, відновлює функціональний стан ендотелію, усуває явища гіперкоагуляційного синдрому без додаткового призначення антиагрегантів.
Background. Non-alcoholic fatty liver disease and chronic kidney disease are public health concerns worldwide due to their increasing prevalence, adverse prognosis, and health care burden. The purpose of the study was to determine the probable effect of a combination of metformin, rosuvastatin, essential phospholipids and quercetin on the blood lipids, endothelial function, fibrinolysis system and platelet hemostasis, which are factors for the progression of nonalcoholic steatohepatitis. Materials and methods. Studies were performed on the dynamics of treatment in 60 patients with non-alcoholic fatty liver disease, type 2 diabetes mellitus and diabetic kidney disease (stage I–III). Depending on the prescribed treatment at random, the examined patients were divided into 2 groups. Twenty-eight persons of the first group received a low-calorie diet with dietary restrictions, essential phospholipids, metformin hydrochloride, rosuvastatin. Thirty-two patients from the second group received quercetin in addition to similar dietary recommendations, essential phospholipids, hypoglycemic and hypolipidemic therapy. The mean age of patients was 53.80 ± 3.52 years. The comparison group consisted of 30 healthy individuals of the corresponding age. Results. To evaluate the degree of endothelial-protective effect of quercetin on the background of the recommended protocol therapy, markers of endothelial dysfunction, fibrinolysis and platelet hemostasis were studied. NO content significantly reduced (1.7 times) in patients of group 2 before treatment, increased by 1.5 times (p < 0.05). This can be explained by the effect of quercetin, as well as the use of metformin, which reduces the degree of insulin resistance and the level of hyperlipidemia. Conclusions. The effectiveness of a combination therapy for non-alcoholic steatohepatitis and type 2 diabetes mellitus with diabetic kidney disease using essential phospholipids, statins and metformin with the addition of quercetin is higher than that of traditional therapy, as it significantly restores the functional state of the endothelium, eliminates the phenomena of hypercoagulation syndrome without the additional prescription of antiplatelet agents.
цукровий діабет 2-го типу; діабетична хвороба нирок; неалкогольний стеатогепатит; кверцетин
type 2 diabetes mellitus; diabetic kidney disease; non-alcoholic steatohepatitis; quercetin
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Powell E.E., Wong V.W., Rinella M. Non-alcoholic fatty liver disease. Lancet. 2021 Jun 5. 397(10290). 2212-2224. doi: 10.1016/S0140-6736(20)32511-3.
- Byrne C.D., Targher G.J. NAFLD as a driver of chronic kidney disease. Hepatol. 2020 Apr. 72(4). 785-801. doi: 10.1016/j.jhep.2020.01.013.
- Cojocariu C., Singeap A.M., Girleanu I., Chiriac S., Muzica C.M. et al. Nonalcoholic fatty liver disease-related chronic kidney disease. Can. J. Gastroenterol. Hepatol. 2020 Dec 29. 2020. 6630296. doi: 10.1155/2020/6630296.
- Younossi Z., Tacke F., Arrese M., Chander Sharma B., Mostafa I. et al. Global perspectives on nonalcoholic fatty liver disease and nonalcoholic steatohepatitis. Hepatology. 2019 Jun. 69(6). 2672-2682. doi: 10.1002/hep.30251.
- Sheka A.C., Adeyi O., Thompson J., Hameed B., Crawford P.A., Ikramuddin S. Nonalcoholic Steatohepatitis: A Review. JAMA. 2020 Mar 24. 323(12). 1175-1183. doi: 10.1001/jama.2020.2298.
- Samuel V.T., Shulman G.I. Nonalcoholic fatty liver disease as a nexus of metabolic and hepatic diseases. Cell Metab. 2018 Jan 9. 27(1). 22-41. doi: 10.1016/j.cmet.2017.08.002.
- Standl E., Khunti K., Hansen T.B., Schnell O. The global epidemics of diabetes in the 21st century: Current situation and perspectives. Eur. J. Prev. Cardiol. 2019 Dec. 26(2 suppl.). 7-14. doi: 10.1177/2047487319881021.
- Chen Y., Lee K., Ni Z., He J.C. Diabetic kidney disease: Challenges, advances, and opportunities. Kidney Dis. (Basel). 2020 Jul. 6(4). 215-225. doi: 10.1159/000506634.
- Sun H., Saeedi P., Karuranga S., Pinkepank M., Ogurtsova K. et al. IDF Diabetes Atlas: Global, regional and country-le–vel diabetes prevalence estimates for 2021 and projections for 2045. Dia–betes Res. Clin. Pract. 2022 Jan. 183. 109119. doi: 10.1016/j.diab–res.2021.109119.
- Gupta S., Dominguez M., Golestaneh L. Diabetic Kidney Di–sease: An Update. Med. Clin. North Am. 2023 Jul. 107(4). 689-705. doi: 10.1016/j.mcna.2023.03.004.
- Alicic R.Z., Rooney M.T., Tuttle K.R. Diabetic kidney di–sease: Challenges, progress, and possibilities. Clin. J. Am. Soc. Nephrol. 2017 Dec 7. 12(12). 2032-2045. doi: 10.2215/CJN.11491116.
- Pugliese G., Penno G., Natali A., Barutta F., Di Paolo S. et al.; Italian Diabetes Society and the Italian Society of Nephrology. Diabetic kidney disease: new clinical and therapeutic issues. Joint position statement of the Italian Diabetes Society and the Italian Society of Nephrology on “The natural history of diabetic kidney disease and treatment of hyperglycemia in patients with type 2 diabetes and impaired renal function”. J. Nephrol. 2020 Feb. 33(1). 9-35. doi: 10.1007/s40620-019-00650-x.
- Umanath K., Lewis J.B. Update on diabetic nephropathy: core curriculum 2018. Am. J. Kidney Dis. 2018 Jun. 71(6). 884-895. doi: 10.1053/j.ajkd.2017.10.026.
- Marshall C.B. Rethinking glomerular basement membrane thickening in diabetic nephropathy: adaptive or pathogenic? Am. J. Physiol. Renal Physiol. 2016 Nov 1. 311(5). F831-F843. doi: 10.1152/ajprenal.00313.2016.
- Кotsiubiichuk Z., Khukhlina O., Аntoniv А., Mandryk O. Influence of non-alcoholic steatohepatitis on the renal functional status in patients with type 2 diabetes and diabetic kidney disease. International Journal of Endocrinology (Ukraine). 2023. 19(2). 100-105. doi: 10.22141/2224-0721.19.2.2023.1253.
- Soltanieh S., Salavatizadeh M., Poustchi H., Yari Z., Mansour A. et al. The association of dietary inflammatory index (DII) and central obesity with non-alcoholic fatty liver disease (NAFLD) in people with diabetes (T2DM). Heliyon. 2023 Feb 23. 9(3). e13983. doi: 10.1016/j.heliyon.2023.e13983.
- Lin Y.C., Chang Y.H., Yang S.Y., Wu K.D., Chu T.S. Update of pathophysiology and management of diabetic kidney disease. J. Formos. Med. Assoc. 2018 Aug. 117(8). 662-675. doi: 10.1016/j.jfma.2018.02.007.
- Fujii H., Kawada N., Japan Study Group of NAFLD (JSG-NAFLD). The Role of Insulin Resistance and Diabetes in Nonalcoholic Fatty Liver Disease. Int. J. Mol. Sci. 2020 May 29. 21(11). 3863. doi: 10.3390/ijms21113863.
- Armandi A., Rosso C., Caviglia G.P., Bugianesi E. Insulin Resistance across the Spectrum of Nonalcoholic Fatty Liver Disease. Metabolites. 2021 Mar 8. 11(3). 155. doi: 10.3390/metabo11030155.
- Tanase D.M., Gosav E.M., Costea C.F., Ciocoiu M., Lacatusu C.M. et al. The Intricate Relationship between Type 2 Diabetes Mellitus (T2DM), Insulin Resistance (IR), and Nonalcoholic Fatty Liver Disease (NAFLD). J. Diabetes Res. 2020 Jul 31. 2020. 3920196. doi: 10.1155/2020/3920196.
- Lonardo A., Mantovani A., Targher G., Baffy G. Nonalcoholic Fatty Liver Disease and Chronic Kidney Disease: Epidemiology, Pathogenesis, and Clinical and Research Implications. Int. J. Mol. Sci. 2022 Nov 1. 23(21). 13320. doi: 10.3390/ijms232113320.
- Zhao P., Yan J., Pan B., Liu J., Fu S. et al. Association Between the Risk of Non-Alcoholic Fatty Liver Disease in Patients with Type 2 Diabetes and Chronic Kidney Disease. Diabetes Metab. Syndr. Obes. 2022 Apr 14. 15. 1141-1151. doi: 10.2147/DMSO.S356497.