Журнал «Актуальная инфектология» Том 6, №2, 2018
Вернуться к номеру
Інфекційні захворювання під час повеней у країнах світу
Авторы: Трихліб В.І.
Українська військово-медична академія, м. Київ, Україна
Рубрики: Инфекционные заболевания
Разделы: Справочник специалиста
Версия для печати
Резюме
В статті подано огляд літератури стосовно інфекційних захворювань, рівень підвищення та виникнення спалахів яких пов’язані з повенями.
В статье представлен обзор литературы относительно инфекционных заболеваний, уровень повышения и возникновение вспышек которых связаны с наводнениями.
The article provides a review of scientific literature regarding infectious diseases, increase in the incidence and development of outbreaks associated with floods.
Ключевые слова
повені; інфекційні захворювання
наводнения; инфекционные заболевания
floods; infectious diseases
Вступ
Останніми десятиліттями відбуваються зміни клімату в бік потепління. За метеорологічними даними, катастрофічні повені стають все частішими і більш руйнівними. Зросла кількість повеней і антропогенного характеру, збільшився обсяг наслідків. Повені є найбільш поширеним стихійним лихом як у розвинених країнах, так і в таких, що розвиваються.
Країни світу, особливо Південно-Східної Азії, знаходяться під постійним впливом змін клімату, природних катастроф (тропічних циклонів, паводків, зсувів, підвищення рівня моря) [1]. За кількістю повеней перше місце займають країни Азії. Лідирує Китай. Друге місце посідають США.
У країнах Європи також щорічно реєструються повені. Згідно з доповіддю Міжурядової групи експертів зі змін клімату, існує ймовірність збільшення інтенсивності сильних опадів на території Центральної та Північної Європи, зокрема протягом зимових місяців. У Південно-Європейському регіоні кількість опадів може стати нерегулярною і більш інтенсивною. Зміна клімату збільшить частоту прибережних паводків внаслідок штормів, вплине на передачу інфекційних захворювань завдяки підвищенню температури, вологості, змінам кількості опадів.
За період з 1950 по 2005 р. у країнах Європи спостерігається зростання кількості паводків. Також очікується зростання частоти штормів і прибережних повеней [2–4]. У 1991–2005 рр. було зареєстровано близько 400 повеней. В Європі за 2004–2012 рр. повені були найбільш поширеними природними надзвичайними ситуаціями. У Європі з 2003 по 2012 р., за даними EM-DAT, було 162 повені, 19 з них великих. Найбільша кількість повеней була у країнах Південно-Східної, Східної, Центральної Європи. Великі повені відбулись у Центральній Європі у 2002 та 2010 рр. Найбільші повені були у Південній Франції (2010) і у Великобританії (2007). У травні 2014 р. під час циклону Тамара постраждали Боснія, Герцеговина, Хорватія, Сербія [2, 5].
За оцінками експертів ООН, до 70 % збитків світовій економіці від стихійних лих і катастроф завдають екстремальні гідрометеорологічні явища. За даними Всесвітньої організації охорони здоров’я (ВООЗ), після цунамі спалахи інфекційних захворювань можуть призводити до подвоєння кількості жертв. Тільки протягом XX століття жертвами повеней стали понад 9 млн чоловік. У світі в зону ризику підтоплення потрапляє територія загальною площею понад 3 млн км2 з населенням до 1 млрд осіб. Тільки з 1998 по 2001 р. від повені постраждало 128 країн, загинуло 48,5 тис. осіб, з районів затоплення евакуйовано 129 млн жителів, а загальний збиток становив близько 125 млрд доларів. В Італії, Німеччині повені та бурі призвели до значних збитків внаслідок високої щільності проживання. У США за період 1980–2008 рр. через урагани, сильні дощі, повені також завдані значні збитки.
Зазвичай причиною катастрофічних повеней стали зливові дощі (92 %). Невелика частина їх виникає внаслідок сніготанення, руйнування гідротехнічних споруд, льодових заторів і вітрових нагонів. З руйнівних повеней 72 % мали тривалість від 1 до 7 днів, 14 % — до 14 днів, ще 14 % — до двох тижнів і 5 % — понад місяць.
Після тропічних циклонів, великих повеней значно пошкоджується система водопостачання, відведення води, відбувається забруднення джерел водопостачання, погіршуються санітарні умови. Збільшення передачі інфекційних захворювань, виникнення спалахів після тропічних циклонів пов’язане з переміщеними особами, змінами у навколишньому середовищі, розмноженням переносників, поганими санітарними умовами та погіршенням водопостачання, поганими умовами для дотримання особистої гігієни, обмежений доступ до медичної допомоги. Також потоки води сприяють поширенню бактерій, вірусів, патогенних для людини.
Постраждалі райони — ідеальні місця для розмноження та поширення збудників, переносників захворювань. Особливо це стосується районів, ендемічних з інфекційних захворювань. У кожному з випадків надзвичайних ситуацій існував потенціал для поширення інфекційних захворювань, викликаних бактеріями, вірусами, пліснявою [6]. Під час повеней можуть змінитись умови для поширення патогенних мікроорганізмів, зокрема і зоонозних. Ризик захворюваності під час повені визначається попереднім рівнем захворюваності, кількістю підтоплених територій і населених пунктів, їх санітарно-комунальним благоустроєм. Підвищений ризик розвитку спалахів під час повеней є на територіях, ендемічних з ряду інфекцій. Розвитку захворювань сприяють сумісний вплив декількох факторів [7].
За період 1980–2006 рр. у країнах Європи збільшується кількість епідемій, пов’язаних із водою, через збільшення кількості паводків. Був показаний зв’язок між захворюваннями та паводками в різних країнах, зокрема з великим рівнем доходу. За результатами досліджень в Європі отримано дані, що захворювання, які передаються через воду, віруси, гризунами, були пов’язані з повенями, хоча вони менші, ніж у країнах, що розвиваються [2]. Так, у США в 1948–1994 рр. спалахам передували сильні дощі. У Фінляндії в 1998–1999 рр. було 13 спалахів, пов’язаних із паводками.
За даними ВООЗ, наслідком природних і різних надзвичайних ситуацій можуть бути епідеміологічні ускладнення за 192 нозологічними формами інфекційної патології, при цьому близько 50 % населення в зоні надзвичайних ситуацій піддається прямому впливу інфекційних захворювань.
В Україні найбільш схильними зонами до повеней є:
— басейни річок Прип’ять, Десна та їх притоки. Площа затоплення тільки в басейні р. Прип’ять може досягати 600–800 тис. га;
— в басейні верхнього Дністра (площа затоплення може досягати 100–130 тис. га), річок Тиса, Прут, Західний Буг (площа можливих затоплень 20–25 тис. га);
— басейни річок Сіверський Донець з притоками, Псел, Ворскла, Сула та ін. притоки Дніпра;
— басейни приток нижнього Дунаю, р. Південний Буг та його приток.
У середньому за рік на них буває 6–7 повеней. Вони формуються в будь-який сезон року і часто мають катастрофічні наслідки, зумовлюють руйнування і загибель людей.
Повені на гірських річках (Тиса, Прут, річки Криму та ін.) формуються дуже швидко, що висуває великі вимоги до оперативності прогнозування та оповіщення.
Останні сорок років катастрофічні повені в Карпатах і Криму спостерігалися більше ніж 12 разів (листопад 1992 р., грудень 1993 р., восени 1998 р.), коли постраждало багато населених пунктів, промислових об’єктів, будівель, сталися і людські жертви. Такі повені бувають в середньому 1 раз на 5–10 років, тривалість їх від 7 до 20 діб і більше.
Великі повені характерні для річок Дніпро, Дунай, Сіверський Донець, коли затопленими є значні території, при цьому в зони затоплення можуть потрапити небезпечні з різних точок зору об’єкти. У 1998 р. були значні затоплення в Миколаївській, Запорізькій, Херсонській, Дніпропетровській, Рівненській та Львівській областях. У зоні затоплення опинилося понад 200 населених пунктів в 35 районах. 23–27 липня 2008 р. в західних областях України виникла надзвичайна ситуація загальнодержавного рівня природного характеру внаслідок сильних дощів і викликаного ними підвищення рівня води, затоплення і підтоплення населених пунктів. Загинуло 39 осіб (серед них 8 дітей); підтоплено 862 населених пункти (45 326 житлових будинків, 189 медичних установ, зокрема 7 санаторіїв, 53 366 домашніх господарств і 72 тис. 129,16 га сільгоспугідь); знищено 655 автомобільних, 592 пішохідних мости, 988,18 км автодоріг і 158,931 км берегоукріплень; затоплено 30 985 колодязів. Знищено 959 житлових будинків; 7996 потребували капітального ремонту; 20 480 було пошкоджено. Евакуйовано і відселено 17 201 людину, зокрема 1611 дітей. За даними УНПЦ МЗ (2008), загинуло та пропало безвісти 39 чоловік, зокрема 8 дітей. Причинами смерті стали асфіксія внаслідок утоплення (99,6 %) і один випадок загибелі через ураження розрядом блискавки. В зоні лиха виявлено 18 600 хворих (серед них 2980 дітей). Госпіталізовано 1885 чоловік (661 дитина). Найбільше число інфекційних хворих зареєстровано на території Івано-Франківської області. За даними екстрених повідомлень, зареєстровано 821 випадок інфекційних захворювань (зокрема 441 — у дітей, які не контактували), серед них 756 випадків гастроентероколітів, 18 — вірусних гепатитів А, 32 — дизентерії, 14 — сальмонельозу. У Львівській області зареєстровано 89 хворих з інфекційною патологією, які мешкали на територіях, постраждалих внаслідок повені. У них зареєстровано 82 випадки гастроентероколітів, 3 — вірусного гепатиту А, 2 — ентеровірусної інфекції, 1 — лептоспірозу, 1 — дизентерії. На решті території ускладнень санітарно-гігієнічної та епідеміологічної ситуації через несприятливі погодні умови не було виявлено.
Зважаючи на те, що в Україні останніми роками часто реєструються сильні дощі, повені, збільшується міграція населення, існує ризик ввезення в країну різноманітних захворювань, проведено огляд літератури з метою встановити, які інфекційні захворювання були пов’язані з повенями у країнах світу і на які слід звертати увагу лікарям при проведенні обстеження прибулих хворих, зокрема мешканців України, під час повеней у країні.
Результати
Патогенні збудники часто знаходяться у водних середовищах. Під час повеней у поверхневих і підземних водах регулярно виявляються Escherichia coli, Vibrio cholerae, Yersinia enterocolitica, Salmonella, Pseudomonas aeruginosa, Legionella, Mycobacterium, ентеральні віруси. Кишкові віруси (Coxsackie virus, норовірус, вірус гепатиту А й Е, респіраторні віруси — аденовіруси, еховіруси) виділяються у великій кількості з фекаліями у стічні води й опиняються у навколишньому середовищі. Деякі збудники можуть зберігати свою активність протягом тривалого часу (E. coli — близько 250 діб, поліовірус у ґрунтових водах — близько 550 діб). На інактивацію збудників у поверхневих водах має ефективний вплив ультрафіолетове опромінення. Адсорбція завдяки ґрунту має вплив на ґрунтові води та опади. На зберігання збудників має вплив гідрофобність ґрунтів, їх пористість, хімічний склад, рН води. На збудники мають вплив і природні антагоністи (найпростіші, бактерії, фаги). У природі відношення бактерій із бактеріями, фагами, найпростішими, протозоофагами можуть бути або взаємовигідними, або антагоністичними. Проведеними дослідженнями встановлено, що мікробно активні ґрунти зменшують кількість введених патогенних мікроорганізмів завдяки різним механізмам. У той же час є збудники, стійкі до даних механізмів [8].
Підвищення температури води у водоймах сприяє збільшенню кількості збудників у водному середовищі. Встановлено, що збудники лямбліозу, ентеровіруси менш швидко інактивуються при підвищеній температурі порівняно з ооцистами криптоспоридіїв. Ооцисти криптоспоридіїв інактивуються взимку, вони чутливі до заморожування, розморозки, але при коротких зимах вони можуть вижити. Вірус гепатиту А (HAV) досить не чутливий до температури. Інактивація деяких вірусів при підвищенні температури починається тільки через 10 днів. Одночасно можливе зростання кількості збудників, менш чутливих до змін температури води.
Дощі погіршують мікробіологію води у водоймах, внаслідок чого відбувається інфікування під час купання. Джерелом забруднення водоймищ є очищені та неочищені стічні води, гній, який застосовується у сільському господарстві, вода з лікарень, особливо в період підвищеної захворюваності серед людей. Під час екстремальних ситуацій гній, стічні води, скиди з установок для очистки стічних вод потрапляють у водоймища, до джерел, які використовуються для виробництва питної води, де можуть зберігатись до декількох років. Внаслідок чого збудники є частою причиною спалахів інфекційних захворювань. Також джерела питної води можуть забруднюватись пестицидами, речовинами, що додаються у корм тварин, умістом каналізаційних мереж, відходів. Причому забруднення можуть відбуватись і в інших джерелах, які знаходяться недалеко на одному водоносному горизонті [9].
За даними CDC, при обстеженні води зі свердловини під час паводків були виявлені шкідливі речовини та збудники: миш’як, мідь, свинець, нітрати, радон, криптоспоридії, кампілобактер, кишкова паличка, ентеровірус, лямблії, вірус гепатиту А, норовірус, ротавірус, сальмонели, шигели [9].
В умовах повеней існує високий ризик передачі інфекцій фекально-оральним шляхом, особливо в районах, де немає доступу до питної води.
Згідно з літературними даними, за 20 років спостерігалось підвищення рівня захворюваності на діарейні інфекції (зокрема, на холеру), неспецифічний понос, черевний тиф і паратифи, поліомієліт, ротавірусну інфекцію, інфекції шкіри, очей, лептоспіроз, малярію, лейшманіоз, гострі респіраторні захворювання, вірусний гепатит, коросту, які були пов’язані з повенями.
Інфекційні захворювання під час повеней різняться по країнах світу. Так, встановлено, що тропічні циклони сприяли збільшенню ризику захворюваності на бацилярну дизентерію, черевний тиф, паратифи, норовірусну інфекцію, холеру, інші діарейні інфекції, гарячку Денге, гострий геморагічний кон’юнктивіт, гепатит А, грип, грип А (H1N1), алергічні захворювання (астму, алергічний риніт, атопічний дерматит), але зменшували ризик захворюваності на ентеровірусну хворобу («рука-нога-рот»), кір, епідемічний паротит, краснуху, вітряну віспу, малярію [10, 11].
У восьми країнах Євросоюзу під час 17 паводків (2007) зареєстровано 10 912 випадків, 232 хворих було госпіталізовано. Серед головних збудників виявляли кампілобактер, норовірус, лямблії, криптоспоридії. У Великобританії (1910–1999) спалахи інфекції, пов’язані з користуванням водою, були викликані лямбліями, криптоспоридіями, кишковою паличкою, збудниками черевного тифу та паратифів, кампілобактер та Streptobacillus moniliformis. Встановлено сильний зв’язок між дощами (за тиждень до події) та цими спалахами [12]. У Франції забруднення води в місцях вирощування молюсків внаслідок сильних опадів сприяло виникненню спалахів гастроентериту завдяки споживанню устриць, зібраних у лагунах. У деяких спалахах після вживання молюсків виявлялось декілька збудників (до шести). Також описано спалахи, пов’язані з уживанням інфікованих устриць після дощів 1978 р. в Австралії (захворіло 2000 осіб); 1982 р. у Нью-Йорку (захворіло 1000 осіб) [13]. Marcheggiani et al. встановили асоціацію між повенями, що відбулися в Італії, та різними інфекційними захворюваннями, пов’язаними з водою, зокрема на легіонельоз, сальмонельоз, гепатит А й інфекційну діарею [2].
У країнах, які не входять до Євросоюзу, проведеними дослідженнями встановлено взаємозв’язок між затопленням і шистосомозом, японським енцефалітом, вірусом річки Рос (гарячки Росс-Рівер), збудником гарячки долини Ріфт (Ріфт-Валлі), діарейними інфекціями. За даними систематичного огляду, Vibrio spp. (V.cholera), Leptospira spp., E.coli — патогени, які найчастіше викликають спалахи під час паводків в Азії [14]. Низкою досліджень було встановлено, що тайфуни мають більший вплив на рівень захворюваності на інші інфекційні діареї у порівнянні з тропічними штормами, в той же час на бацилярну дизентерію вплив катастроф був протилежним. Дослідження в Китаї показали, що тайфуни та тропічні шторми сприяють збільшенню ризику захворюваності на діарейні інфекції [10]. Тропічні циклони у Китаї з кількістю опадів 25 мм і більше сприяли виникненню спалахів бацилярної дизентерії. Встановлено, що при меншій кількості опадів інші гострі діарейні інфекції розвивались пізніше. При кількості опадів понад 50 мм причиною було підвищення рівня захворюваності внаслідок інфікування іншими збудниками діареї. Під час інтенсивних опадів відбувається збільшення збудників у поверхневих водах, найбільш поширеними з яких є Vibrio spp. Також із вод виділялись кампілобактер, холерний вібріон, криптоспоридіоз, ротавірус, збудники черевного тифу, паратифу, поліомієліту. Сильні дощі (> 350 мм) сприяли поширенню ентеровірусних захворювань та шигельо–зу. Взагалі найбільш часто патогенами, пов’язаними з сильними дощами, були кампілобактер і Vibrio spp. В іншому дослідженні, проведеному у М’янмі (2008) після циклону Нагіса, в порівнянні з 2007 і 2009 роками встановлено збільшення діарейних захворювань і, особливо, випадків дизентерії. Після циклону Алія в районі Сундарбана в Західній Бенгалії (Індія, 2009) був зареєстрований спалах холери. В дослідженні Ruihua Kang (2015) не було виявлено істотного зв’язку між тропічними циклонами та дизентерією [15].
В умовах повені та цунамі найбільш часто спостерігались такі групи інфекційних захворювань: кишкові (холера, дизентерія, сальмонельоз, вірусний гепатит А, криптоспоридіоз), природно-осередкові (чума, сибірка, малярія, лептоспіроз, туляремія, гарячка долини Ріфт, гарячка Денге), захворювання з повітряно-крапельним шляхом передачі (кір, менінгококова інфекція). Наприклад, у Мозамбіку під час ліквідації наслідків повені (2000) інфекційні захворювання були діагностовані в 85 % постраждалих, у яких діагностовано малярію, гострі респіраторні інфекції, діарейні захворювання. Через потужні підтоплення й затоплення в першу чергу створюються сприятливі умови для масового поширення гострих кишкових інфекцій і вірусного гепатиту А.
З аналізу повеней, пов’язаних із іншими причинами, встановлено, що в деяких випадках інтенсивність виявлення рота- і ентеровірусів у стічній воді зростала більше ніж утричі, а частка нестандартних проб питної води за мікробіологічними показниками — у більше ніж два рази. Після деяких паводків у питній воді були виявлені РНК астро-, рота- й ентеровірусів, гепатиту А. Слід звернути увагу на те, що і в передпаводковий період могли виявлятись актуальні епідеміологічні провісники ускладнення ситуації: несприятливі умови щодо захворюваності на гострі кишкові інфекції, зростання захворюваності на дизентерію Зонне, інфекції вірусної етіології, викликані рота- і норовірусами, ентеровірусами, зокрема циркуляція збудників, які раніше не виявлялись на даній території (ЕСНО-6, Коксакі А-6). Серед інфекційних захворювань, здатних викликати епідемічне ускладнення при повенях, на особливу увагу заслуговують ентеровірусні інфекції, збудники яких можуть передаватися по воді. Так, останніми роками у м. Хабаровську під час одного з паводків з’явилася друга хвиля захворілих, викликана вірусом Коксакі А-6, що значно перевищувала за своєю інтенсивністю першу хвилю й охоплювала більшість підтоплених територій. Ускладненню епідемічної ситуації з ентеровірусної інфекції передували передвісники: виявлення ентеровірусів у пробах стічної води в різні проміжки часу 2013 р.: 10,2 % — у липні, 9,1 % — серпні, 26,1 % — вересні, 4,9 % — у жовтні. Очевидно, що з погіршенням гідрологічної обстановки відбувалося і збільшення ступеня забруднення навколишнього середовища ентеровірусами. Про несприятливий вплив паводка на захворюваність ентеровірусною інфекцією в Амурській області свідчили: значна частка постраждалих від повені з числа захворілих осіб, реєстрація групової захворюваності, високі показники виявлення ентеровірусів у пробах стічної води в період повені. Також з огляду на те, що під час лиха, пов’язаного з реалізацією гідрологічного фактора, в першу чергу страждають об’єкти водопостачання, а в багатьох містах є висока зношеність водопровідних споруд і мереж. Ці фактори суттєво впливають на рівень захворюваності на ентеро-, рота-, норовірусні інфекції. Слід брати до уваги те, що динаміка захворюваності населення багато в чому залежить і від кліматичних змін. Вплив метеорологічних факторів на рівні захворюваності на ентеровіруси підтверджують дослідження, проведені вченими Японії та Гонконгу. Дослідники показали, що при підвищенні середніх температур повітря на 1 °С захворюваність зростала на 11,2 %, а при збільшенні відносної вологості на 1 % — на 4,7 %. У липні 2013 р. був значний паводок на Амурі (Далекий Схід, РФ). Із проб питної води з епідеміологічних вогнищ були виділені ентеро-, рота- і норовіруси. З води поверхневих водоймищ виділені холерні вібріони не-О1/О139 серогруп [16]. Також описаний спалах норовірусної інфекції, пов’язаний із прямим впливом паводкових вод, забруднених неочищеними стічними водами у Зальцбурзі (травень-червень, 2005), серед американських туристів, який уперше вважався харчовим [17]. У таборах для біженців (евакуйованих) також реєструвалась норовірусна інфекція, більшість уражених були діти [18].
На ентеровірусні хвороби на фоні надзвичайних ситуацій хворіли переважно діти дошкільного віку. Серед клінічних форм ентеровірусної інфекції частіше реєструвалися катаральні (респіраторні) і кишкові форми, рідше — герпетична ангіна і «мала» хвороба, а також неврологічні форми [19]. За даними інших дослідників, у дітей переважною етіологією діарейних захворювань є Escherichia coli та Rotavirus, холерний вібріон, які сильно пов’язані з температурою, опадами та іншими змінами клімату.
Vibrio parahaemolyticus, V.vulnificus і V.alginolyticusare є одними з найбільш поширених збудників харчових захворювань у США. В той же час на рівень захворюваності має вплив використання рекреаційної води. Встановлений сильний зв’язок між зростанням захворюваності внаслідок інфікування даними збудниками та затяжними літніми сезонами. Але тільки у 50 % випадків із температурою пов’язується наявність V.parahaemolyticus. Очікується, що підвищення температури буде сприяти поширенню V.cholerae у країнах Азії та Південної Америки. Встановлена кореляція між спалахами холери та кліматичними змінами (мусонами), локальною температурою води, ступенем повені та посухи. Теплі водоймища та річки збільшують ризик захворюваності на холеру [12].
Під час сильних опадів і повеней може збільшитися кількість захворювань, пов’язаних із гризунами. Різноманітні чинники — підвищений ризик затоплення, підвищені температура та щільність проживання, погана санітарія, значна кількість сміття, недостатня медична допомога, бідність, значна кількість щурів та інших тварин (резервуарів збудників) — сприяють виникненню спалахів. Затоплення та сильні опади були пов’язані з численними спалахами лептоспірозу у значній кількості країн світу. Були зареєстровані спалахи лептоспірозу після надзвичайних подій в Аргентині, Бразилії, на Кубі, в Індії, Кореї, Мексиці, Нікарагуа, Португалії та Пуерто-Ріко, Краснодарському краї Росії. Крім лептоспірозу може збільшуватись захворюваність і на хантавірусний легеневий синдром [20]. Також були зареєстровані спалахи лептоспірозу у Чеській Республіці під час паводків (1997–2002). В Австрії (2010) спалах лептоспірозу виник серед спортсменів, які плавали у рекреаційних водах під час тріатлону. До змагань там були сильні дощі. У Марселі (Франція) захворюваність збільшилась із 2001 по 2011 р. Спалахи відбувались після сильних дощів протягом декількох діб, коли за добу випало було 79,2–137 мм опадів. Також спостерігалось зростання рівня захворюваності й у Північно-Східній Італії після сильного паводка. Тобто встановлено зв’язок між захворюваністю та дощами, паводками навіть у розвинутих країнах [21].
Збільшується кількість і паразитарних, трансмісивних захворювань. На початку дощів, повеней відбувається вимивання паводковими водами переносників, личинок, лялечок, але після зменшення кількості паводкових вод утворюється багато місць, зручних до їх розмноження (калюж, ставків), зокрема місць із водою, яка повільно рухається, або біля неї. Зростає кількість укусів комах. Існує занепокоєння щодо занесення у країни Європи різноманітних переносників, здатних переносити вірусні захворювання. Збільшення тривалості дощів впливає на збільшення періоду передачі арбовірусних інфекцій. Встановлено, що у Середземноморській Європі у більшості прибудинкових контейнерів із водою, у відрах, горщиках виявляють A. albopictus внаслідок блокування скидання паводкових вод. Є значна кількість звітів з Африки, Азії, Латинської Америки, Європи про збільшення захворюваності, пов’язаної з переносниками під час повеней. У Південній Франції реєструвалось збільшення кількості випадків гарячки Чикунгунья, гарячки Денге, коінфекції. Збільшення укусів комах сприяло зростанню захворюваності на гарячку Західного Нілу. Спалахи цього захворювання, пов’язані з сильними дощами та паводками, реєструвались у Румунії (1996–1997), Чехії (1997), Італії (1998), Росії. В цих випадках спалахи були пов’язані зі збільшенням виплоду Culex pipiens у затоплених підвальних приміщеннях [22, 23]. Спалах гарячки Чикунгунья був зареєстрований також в Італії (2007) [24]. Також є повідомлення про збільшення лімфатичного філяріатозу, арбовірусних захворювань в Африці, Австралії, Європі і США [13].
Тропічні циклони переважно впливають на рівень захворюваності на малярію, гарячку Денге. Після урагану Флора на Гаїті (початок 1960-х років) виникли спалахи малярії: захворіло близько 75 000 осіб; після урагану Мітч у Гватемалі та Нікарагуа (1998) збільшилась кількість хворих на малярію [25].
При обстеженні комах, тварин у липні 2013 р. під час значного паводка на Амурі (Далекий Схід, РФ) виявлені антигени збудників геморагічної гарячки з нирковим синдромом, лептоспірозу, туляремії, єрсиніозів, кліщового вірусного енцефаліту [26].
Після паводків у Чеській Республіці (2002) зросла кількість укусів людей, в яких у подальшому було діагностовано захворювання, викликане вірусом Tahyna.
У Пакистані є значна кількість маляріогенних водой–мищ — сільськогосподарських, мережі зрошення, дренажні канави, зокрема і внаслідок мусонних дощів. Тому після дощів у період з липня по листопад реєструється значна кількість хворих на малярію. Епідемії малярії після паводків відомі у Коста-Ріці (1991), Домініканській Республіці (2004), Мандре, Беніні, Перу. В країнах Європи внаслідок повеней змінювався рівень захворюваності на кліщовий енцефаліт, малярію. У Греції (2010) зареєстровані випадки захворювання на малярію [24].
Після катастрофи постраждалі звертаються за допомогою і з приводу ГРЗ, грипу, зокрема грипу A (H1N1), пневмоній, інфекцій, викликаних резистентними штамами. Інфекційні захворювання органів дихання (ІЗОД) є частими захворюваннями, що обумовлені повенями та є причиною летальних наслідків. Яскравий приклад цього — захворювання після цунамі в Азії (2004), урагану Катрина (2005), повені у Пакистані (2010). У Канаді під час тайфуну Хайян збільшилась передача гострих респіраторних захворювань серед дітей. Після повені у Бангла–деш (1988) ІЗОД становили 17,4 % усіх захворювань і стали причиною 13 % зареєстрованих летальних наслідків. Під час паводка у м. Бажон (Китай, 2011) гостра інфекція верхніх дихальних шляхів становила близько 52 % різних захворювань у осіб похилого віку. Серед захворілих унаслідок повені в Індії (2008) були зареєстровані випадки захворювань на туберкульоз. З урахуванням особливостей розвитку захворювання, клінічних проявів не всі випадки туберкульозу реєструються. Після стихійного лиха виділяють більше мультирезистентні грамнегативні збудники, ніж грампозитивні. Спостерігається поширеність бактерій, які продукують бета-лактамазу, з розширеним спектром, резистентних грибкових інфекцій. Тому постраждалих при транспортуванні та госпіталізації слід ізолювати до отримання результатів мікробіологічного обстеження. Інфекційні захворювання у постраждалих можуть розвинутись через декілька тижнів після госпіталізації. Після паводків реєстрували також захворювання на алергічний бронхіт, астму, хронічне обструктивне захворювання легень. Такі хворі знаходяться мають ризик зараження іншими вторинними інфекціями [25, 27–29].
Останніми десятиліттями спалахи криптоспоридіозу були виявлені в багатьох країнах ЄС, що пов’язано з питною та рекреаційною водою (в основному басейнами), споживанням їжі, контактами з тваринами, заходами на свіжому повітрі та індивідуальним поширенням у домашніх умовах і в установах. Спалах криптоспоридіозу на водній основі може бути дуже великим. У Швеції (2010–2011) зареєструвано два найбільших спалахи, що були коли-небудь в Європі (захворіло 47 000 осіб), викликаних C.hominis gp60 IbA10G2. Причина — вживання водопровідної води, проживання біля місця інфікованого водоймища. Спалах у м. Галле (Німеччина, серпень 2013) що почався через 6 тижнів після повені, був викликаний C.hominis IbA9G2. Аналіз довкілля показав високий рівень ооцист (до 592 ооцист/100 л). Переважно захворіли діти [30, 31]. За прогнозами, у країнах Європи у майбутньому більш інтенсивні опади будуть сприяти збільшенню насиченості ґрунтів ооцистами криптоспоридіїв. У США значна кількість захворювань, викликаних криптоспоридіями, була пов’язана з сильним дощем у Мілуокі (1993) (захворіло 403 000 осіб, загинуло 54 людини). Забруднення під час повеней призвело до спалахів кератиту, викликаного Acanthamoeba у штаті Айова (США), спалаху лямбліозу у штаті Монтана (США).
Також із паводками пов’язані інфекційні захворювання вуха, носа, горла, ранові інфекції, дерматит, кон’юнктивіт, арсенікоз (приклад у Камбоджі) [14]. Інфекційні захворювання шкіри (ранові інфекції, дерматити), очей обумовлені прямим контактом із забрудненою водою, внаслідок плісняви у приміщеннях (незалежно від типу плісняви або ступеня забруднення). В одному дослідженні в Таїланді встановлено, що екзема є найбільш поширеним дерматозом під час повені. Після повені у штаті Айова (1993) зареєстрована значна кількість інфекційних уражень очей, які передавались завдяки забрудненій воді під час високої температури повітря.
Сильні дощі при високій температури повітря сприяли значному зростанню Microcystis aeruginosa у Західній Австралії (лютий, 2000). У Сент-Люсі (2005) в одній із найбільших солонуватих водних систем на Східному узбережжі Флориди, сильні дощі спричинили вимивання збудника M.aеruginosa у річці та зменшення солоності води до 32 ‰, що викликало збільшення викидів токсинів у воді на 80 %. Сильні опади та повені впливають на зростання кількості ціанобактерій. У Бангладеш під час сильних опадів фосфор–умісні речовини з навколишніх рисових полів попали у водойми та при високій температурі сприяли розростанню Microcystis aeruginosa та Aphanizomenon flosaquae. З урахуванням того, що на високі темпи росту ціанобактерій (Microcystis, Anabaena і Oscillatoria) має вплив підвищення температури, це сприяло поширенню збудників у Центральній Африці, Австралійських озерах, низці областей Європи та Центральної Америки. Відомо, що C.raciborskii виробляє різні токсини в різних регіонах. Так, австралійські штами виробляють циліндроспермопсин, бразильські, європейські штами продукують сакситоксини і ще не відомий токсин. Зміни клімату будуть сприяти поширенню ціанобактерій та осциляторів. У Балтійському морі збільшилась кількість ціанобактерій Aphanizomenon flosaquae, Nodularia, Spumigena, Anabaena spp., а також Planktothrix rubescens.
Під час повеней також розвиваються різноманітні шкірні захворювання, відбувається загострення хронічних захворювань, отруєння різними хімічними речовинами. Ознакою гарячки Форт-Брегга є поява еритематозного папульозного висипання на гомілках.
Під час повені у Польщі спостерігалось зростання кількості грибкових захворювань [32].
Також відбувається зростання рівня захворюваності на хвороби, які викликають Robovirus родини Bunyaviridae (роду Hantavirus) та Arenaviridae. Ці збудники спричинюють геморагічну гарячку з нирковим синдромом, хантавірусний легеневий синдром; аренавіруси викликають геморагічну гарячку, гостре захворювання центральної нервової системи.
Меліоїдоз спостерігається зазвичай у країнах Південно-Східної Азії та Австралії, особливо в осіб, які вирощують рис [33].
Різні форми лейшманіозу актуальні для Пакистану, Афганістану. Реєструвалось зростання рівня захворюваності у таборах серед біженців через збільшення кількості переносника (піщаної мухи), а також спалах лейшманіозу в регіоні Біхар (Індія) після повені 1977 року.
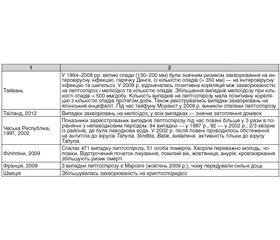
Результати низки досліджень про зв’язок деяких захворювань із повенями, перелік інфекційних захворювань під час повеней за останні десятиліття по країнах світу подано в табл. 1 [1, 2, 10, 13, 18, 22].
Підвищення рівня захворюваності, спалахи виникають у різні терміни. Так, на острові Реюньйон збільшення випадків лептоспірозу реєструвалось через два тижні після циклону Бежіса. Дослідження у 2005–2011 рр. у Китаї показали, що зростання захворюваності на бацилярну дизентерію та інші інфекційні діареї під час циклонів, тайфунів і тропічних штормів відбувалось вже з першої доби та тривало 6 діб. У Бангладеш (2001–2007) — зростання захворюваності на ГРЗ відбувалось через 6 міс. після повеней. У Великобританії, за даними ECDC, для криптоспоридіозу характерна виражена сезонність зі зростанням, особливо наприкінці весни, літа, на початку осені. Дослідники вказували на можливий ризик інфікування у місцях після повеней навіть через декілька тижнів після затоплення, не рекомендували купання біля розливу стічних вод [11, 18]. В деяких дослідженнях не отримано різниці в щотижневій захворюваності на дизентерію, черевний тиф, паратиф до і після 19 тропічних циклонів у приморських містах. У той же час захворюваність на іншу діарею після 8 тропічних циклонів з 19 була більшою. Захворюваність зростала через 0–7 діб. Більше за все захворюваність зростала у дітей віком до 5 років. Причина не з’ясована, тому що діти були захищені від впливу забрудненої (інфікованої) води та харчових продуктів. Встановлено, що тайфун може збільшити госпіталізацію інфекційної діареї без ефекту запізнювання. У США після урагану Катрина (2005) кількість хворих на гострий гастроентерит досягла піку на 7-й день після урагану. У провінції Чжецзян (Китай) найбільша захворюваність реєструвалась на 5–6-й день. Різний термін розвитку інфекційних захворювань (діарей) після катастроф у різних районах і країнах може бути пояснений різною інтенсивністю тайфунів і характеристикою уражених районів, різними патогенами та різною сприйнятливістю місцевого населення [11]. Із забрудненням поверхневих вод під час великих опадів виявлено сильний зв’язок зі спалахами протягом місяця. Спалахи, пов’язані з ґрунтовими водами, відставали за терміном розвитку. За даними Lisa Brown, Virginia Murray (2013), підвищення захворюваності, виникнення спалахів, пов’язаних із водою, розпочинається з 0–7-ї доби; пов’язаних із гризунами — через 1–4 тижні, з комахами — після 4-го тижня [2].
Під час обстеження у 1996–1999 рр. рівень захворюваності на інфекційні захворювання був вище в постраждалих районах, у той же час спочатку після повені не було різниці у темпах приросту захворювань в зонах підтоплення в порівнянні з зонами, які не постраждали від повені. Показники захворюваності на хронічні хвороби, серцево-судинні, нервової системи, травної, травми, отруєння в зоні підтоплення були вище [34]. Вплив холодної або гарячої води може призводити до теплового удару або гіпотермії, загострення респіраторних, серцево-судинних і хронічних захворювань. Поширення збудників, гризунів, забруднення території та води може сприяти розвитку алергії, астми, респіраторних захворювань. Цвіль у приміщеннях також буде сприяти розвитку чи погіршенню алергічних або астматичних симптомів.
Висновки
Керівникам медичної служби при плануванні заходів щодо надання медичної допомоги під час надзвичайних ситуацій слід ураховувати різноманітні інфекційні захворювання, що можуть розвинутись, а також широкий термін їх розвитку. Лікарям при встановленні діагнозу слід ретельно збирати епідеміологічний анамнез у осіб після повернення з ендемічних країн, зважати на час їхнього перебування там і звертати увагу на можливі клінічні прояви захворювань, які частіше реєструвались у країні перебування.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Grace I. Davies Water-Borne Diseases and Extreme Weather Events in Cambodia: Review of Impacts and Implications of Climate Change / Grace I. Davies, Lachlan McIver, Yoonhee Kim [et al.] // Int. J. Environ. Res. Public Health. — 2015. — Vol. 12(1). — P. 191-213.
2. Brown L. Examining the relationship between infectious diseases and flooding in Europe. A systematic literature review and summary of possible public health interventions / L. Brown, V. Murray / [Електронний ресурс]. — Режим доступу: www.landesbioscience.com; http://dx.doi.org/10.4161/dh.25216.
3. Gertler M. Outbreak of Cryptosporidium hominis following river flooding in the city of Halle (Saale), Germany, August 2013 / M. Gertler, M. Dürr, P. Renner [et al.] // BMC Infectious Disea–ses. — 2015. — Vol. 15. — P. 88. [Електронний ресурс]. — Режим доступу: https://doi.org/10.1186/s12879-015-0807-1.
4. Global Health Impacts of Floods: Epidemiologic Evidence / Mike Ahern, R. Sari Kovats, Paul Wilkinson, Roger Few, Franziska Matthies // Epidemiologic Reviews. — 2005. — Vol. 27(1). — P. 36-46.
5. Kendrovski V. Managing Health Risks during the Balkans Floods. World Health Organization (WHO) Regional Office for Europe / V. Kendrovski, F. Matthies, G. Cerkez, B. Menne. [Електронний ресурс]. — Режим доступу: https://www.researchgate.net/publication/ 321030828_Managing_Health_Risks_during_the_Balkans_Floods.
6. Ligon B.L. Infectious diseases that pose specific challenges after natural disasters: a review / B.L. Ligon // Semin. Pediatr. Infect. Dis. — 2006. — Vol. 17(1). — P. 36-45.
7. Курганова О.П. О мерах по стабилизации эпидемиологической обстановки в условиях чрезвычайной ситуации в амурской области / О.П. Курганова, И.И. Павлова // Проблемы особо опасных инфекций. — 2014 (вып.1). — С. 26-28.
8. Feichtmayer J. Antagonistic Microbial Interactions: Contributions and Potential Applications for Controlling Pathogens in the Aquatic Systems / J. Feichtmayer, L. Deng, C. Griebler // Front. Microbiol. — 2017. — Vol. 8. — P. 2192.
9. https://www.cdc.gov/healthywater/drinking/private/wells/diseases.html
10. Zheng J. Infectious Diseases and Tropical Cyclones in Southeast China / J. Zheng, W. Han, B. Jiang [et al.] // Int. J. Environ. Res. Public. Health. — 2017. — 14(5). — Р. 494.
11. Kang R. Impacts of Different Grades of Tropical Cyclones on Infectious Diarrhea in Guangdong, 2005–2011/ R. Kang, H. Xun, Y. Zhang [et al.] // PLoS One. — 2015. — Vol. 10(6). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4479563.
12. Funari E. Impact of climate change on waterborne disea–ses / E. Funari, M. Manganelli, L. Sinisi // Ann. Ist. Super Sanità. — 2012. — Vol. 48(4). — Р. 473-487.
13. Ahern M. Global Health Impacts of Floods: Epidemiologic Evidence / M. Ahern, R.S. Kovats, P. Wilkinson [et al.] // Epidemiologic Reviews. — 2005. — Vol. 27(1). — P. 36-46.
14. Davies G.I. Water-Borne Diseases and Extreme Weather Events in Cambodia: Review of Impacts and Implications of Climate Change / G.I. Davies, L. McIver, Y. Kim [et al.] // Int. J. Environ. Res. Public. Health. — 2015. — Vol. 12(1). — P. 191-213.
15. Kang R. Impacts of Different Grades of Tropical Cyclones on Infectious Diarrhea in Guangdong, 2005–2011 / R. Kang, H. Xun, Y. Zhang [et al.] // PLoS One. — 2015. — Vol. 10(6). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4479563/
16. Balakhonov S.V. Results of Work of the Specialized Anti-Epi–demic Teams of the Irkutsk Research Anti-Plague / S.V. Balakhonov, S.A. Kosilko, A.K. Noskov [et al.] // Проблемы особо опасных инфекций. — 2014. — Вып. 1. — С. 15-18.
17. Schmid D. Outbreak of norovirus infection associated with contaminated flood water, Salzburg, 2005 / D. Schmid, I. Lederer, P. Much [et al.]. [Електронний ресурс]. — Режим доступу: http://www.eurosurveillance.org/content/10.2807/ esw.10.24.02727-en
18. Deng Z. Impacts of Tropical Cyclones and Accompanying Precipitation on Infectious Diarrhea in Cyclone Landing Areas of Zhejiang Province, China / Z. Deng, H. Xun, M. Zhou [et al.]. // Int. J. Environ. Res. Public Health. — 2015. — 12(2). — Р. 1054-1068.
19. Waring S.C. The threat of communicable diseases following natural disasters: a public health response / S.C. Waring, B.J. Brown // Disaster Manag Response. — 2005. — Vol. 3(2). — P. 41-7. [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pubmed/15829908)
20. Окунев Л.П. Анализ эпизоотологической ситуации, сложившейся в Амурской области осенью 2013 г., в связи с влиянием паводка на мелких млекопитающих / Л.П. Окунев, А.Я. Никитин, Т.Ю. Нехрюк и др. // Проблемы особо опасных инфекций. — 2014. — Вып. 1. — С. 105-107.
21. Diaz J.H. Rodent-borne infectious disease outbreaks after flooding disasters: Epidemiology, management, and prevention / J.H. Diaz // J. Disaster Med. — 2015. — Vol. 10(3). — P. 259-67.
22. Ahern M. Global Health Impacts of Floods: Epidemiologic Evidence / M. Ahern, R.S. Kovats, P. Wilkinson, R. Few, F. Matthies // Epidemiologic Reviews. — 2005. — Vol. 27(1). — P. 36-46.
23. Roiz D. Autochthonous Chikungunya Transmission and Extreme Climate Events in Southern France / D. Roiz, P. Boussès, F. Simard [et al.] // PLoS Negl Trop Dis. — 2015. — Vol. 9(6). [Електронний ресурс]. — Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4469319/.
24. Bezirtzoglou C. Climate changes, environment and infection: facts, scenarios and growing awareness from the public health community within Europe / C. Bezirtzoglou, K. Dekas, E. Charvalos // Anaerobe. — 2011. — Vol. 17(6). — P. 337-40.
25. Zheng J. Infectious Diseases and Tropical Cyclones in Sou–theast China / J. Zheng, W. Han, B. Jiang, W. Ma, Y. Zhang // Int. J. Environ. Res. Public Health. — 2017. — Vol. 14(5). — P. 494.
26. Balakhonov S.V. Results of Work of the Specialized Anti-Epi–demic Teams of the Irkutsk Research Anti-Plague / S.V. Balakhonov, S.A. Kosilko, A.K. Noskov [et al.] // Проблемы особо опасных инфекций. — 2014. — Вып. 1. — С. 15-18.
27. Uçkay I. Multi-resistant infections in repatriated patients after natural disasters: lessons learned from the 2004 tsunami for hospital infection control / I. Uçkay, H. Sax, S. Harbarth [et al.] // J. Hosp. Infect. — 2008. — Vol. 68(1). — P. 1-8.
28. Baqir M. Infectious diseases in the aftermath of monsoon flooding in Pakistan / M. Baqir, Z.A. Sobani, A. Bhamani [et al.] // Asian Pac. J. Trop. Biomed. — 2012. — Vol. 2(1). — P. 76-79.
29. Wu J. A cross-sectional survey on the health status and the health-related quality of life of the elderly after flood disaster in Bazhong city, Sichuan, China / J. Wu, J. Xiao, T. Li [et al.] // BMC Public Health. — 2015. — Vol. 15. — P. 163.
30. Cacciò S.M. Human cryptosporidiosis in Europe / S.M. Cacciò, R.M. Chalmers // Clinical Microbiology and Infection. — 2016. — Vol. 22(6). — P. 471-480.
31. Gertler M. Outbreak of Cryptosporidium hominis following river flooding in the city of Halle (Saale), Germany, August 2013 / M. Gertler, M. Dürr, P. Renner // BMC Infectious Diseases. — 2015. — Vol. 15. — P. 88.
32. Naruszewicz-Lesiuk D. Problems of epidemiology of acute infectious diseases in the areas affected by flooding in July 1997 in Poland] / D. Naruszewicz-Lesiuk, M.P. Czarkowski // Przegl. Epidemiol. — 2010. — Vol. 64(3). — P. 349-54.
33. Bandino J.P. The Infectious and Noninfectious Dermatological Consequences of Flooding: A Field Manual for the Responding Provider / J.P. Bandino, A. Hang, S.A. Norton // Am. J. Clin. Dermatol. — 2015 Oct. — 16(5). — 399-424.
34. Li S.Q. A study on the health status of residents affected by flood disasters / Li S.Q., Tan H.Z., Li X.L. [et al.] // Zhonghua Liu Xing Bing Xue Za Zhi. — 2004. — Vol. 25(1). — P. 36-9.

/17-1.jpg)
/18-1.jpg)
/19-1.jpg)