Журнал «Актуальная инфектология» Том 5, №3, 2017
Вернуться к номеру
Клінічні особливості перебігу локалізованих та генералізованих бактеріальних інфекцій у дітей
Авторы: Мургіна М.М.
Вінницький національний медичний університет ім. М.І. Пирогова, м. Вінниця, Україна
Рубрики: Инфекционные заболевания
Разделы: Клинические исследования
Версия для печати
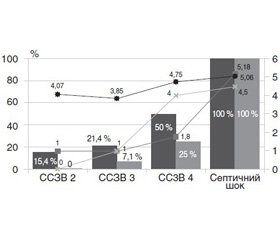
Актуальність. Cепсис і надалі залишається однією з найактуальніших проблем сучасності, оскільки зберігається тенденція до росту захворюваності та стабільно високої летальності. Мета: дослідити клінічні особливості перебігу бактеріальних інфекцій у дітей. Матеріали та методи. Досліджено 115 дітей із генералізованими та локалізованими формами бактеріальних інфекцій. Основна група (47 дітей) — діти із сепсисом, група порівняння (68 дітей) — діти з локалізованою бактеріальною інфекцією різної локалізації. Їх вік становив від 1 міс. до 18 років. Розподіл на групи проводився за наявності ознак синдрому системної запальної відповіді (ССЗВ) та органної дисфункції. Результати. Під час дослідження було виявлено, що рівень прояву та тривалість основних симптомів ССЗВ (гіпертермія, тахікардія та тахіпное) були статистично значимо вищими в групі сепсису. При збільшенні кількості ознак ССЗВ та розвитку септичного щоку прямо пропорційно зростали тривалість та вираженість клінічних ознак ССЗВ. Тахікардія практично завжди (93 %) супроводжує розвиток сепсису, тоді як при локалізованих бактеріальних інфекціях вона відмічається лише в третини дітей. 40 % дітей при сепсисі потребують оксигенотерапії. Ознаки ССЗВ тривають найдовше в дітей із локалізацією бактеріального вогнища в лор-огранах та грудній порожнині, тоді як при інфекції центральної нервової системи ці прояви минали найшвидше. Іонотропної підтримки найбільше потребували діти з первинним вогнищем у лор-органах — 44,4 % випадків, зовсім не потребували — з локалізацією первинного вогнища в черевній порожнині. Середній термін перебування у відділенні анестезіології та інтенсивної терапії в дітей групи порівняння становив 5,14 дня (ДІ 95% 4,42–5,87), а в дітей основної групи — 13,1 дня (ДІ 95% 9,16–17,00), що було в 2,5 раза більше (р < 0,01). Висновки. Показник та тривалість основних проявів ССЗВ (гіпертермія, тахікардія, тахіпное) статистично значимо вищі в дітей із сепсисом, та вони пропорційно зростають із збільшенням кількості ознак ССЗВ. Основні симптоми ССЗВ у дітей із сепсисом із 2 ознаками ССЗВ спостерігаються тривалий час, та їх рівень статистично значимо менший порівняно з дітьми з 3 і більше ознаками ССЗВ. У 75 % дітей із локалізованою бактеріальною інфекцією відмічається задишка, хоча тривалість її незначна, і вони не потребують проведення оксигенотерапії, тоді як трохи менше половини дітей із сепсисом потребують проведення останньої.
Актуальность. Сепсис и дальше остается одной из наиболее актуальных проблем современности, поскольку сохраняется тенденция к росту заболеваемости и стабильно высокой летальности. Цель: исследовать клинические особенности течения бактериальных инфекций у детей. Материалы и методы. Исследованы 115 детей с генерализованной и локализованной формами бактериальной инфекции. Основная группа (47 детей) — дети с сепсисом, группа сравнения (68 детей) — дети с локализованной бактериальной инфекцией. Их возраст составлял от 1 месяца до 18 лет. Распределение на группы проводилось по наличию признаков синдрома системного воспалительного ответа (ССВО) и органной дисфункции. Результаты. В ходе исследования было выявлено, что уровень и длительность основных симптомов ССВО (гипертермия, тахикардия и тахипноэ) были статистически значимо выше в группе сепсиса. При увеличении признаков ССВО и развитии септического шока прямо пропорционально возрастали длительность и выраженность клинических признаков ССВО. Тахикардия практически всегда (93 %) сопровождает развитие сепсиса, в то время как при локализованных бактериальных инфекциях она отмечается лишь у трети детей. 40 % детей при сепсисе необходима оксигенотерапия. Признаки ССВО длятся дольше у детей с локализацией бактериального очага в лор-органах и грудной полости, в то время как при инфекции центральной нервной системы эти проявления проходили наиболее быстро. В ионотропной поддержке наиболее нуждались дети с первичным очагом в лор-органах — 44,4 % случаев, совсем не нуждались — с локализацией очага бактериальной инфекции в брюшной полости. Средняя длительность пребывания в ОРИТ у детей группы сравнения составляла 5,14 дня (ДИ 95% 4,42–5,87), а у детей основной группы — 13,1 дня (ДИ 95% 9,16–17,00), что было в 2,5 раза больше (р < 0,01). Выводы. Показатель и длительность основных проявлений ССВО (гипертермия, тахикардия, тахипноэ) статистически значимо выше у детей с сепсисом, и они пропорционально возрастают при увеличении количества признаков ССВО. Основные симптомы ССВО у детей с сепсисом с 2 признаками ССВО наблюдаются длительное время, и их уровень статистически ниже по сравнению с детьми с 3 и более признаками ССВО. У 75 % детей с локализованной бактериальной инфекцией отмечается одышка, хотя длительность ее незначительная, и они не нуждаються в проведении оксигенотерапии, в то время как немного меньше половины детей с сепсисом нуждаются в проведении последней.
Background. Sepsis continues to be one of the most urgent problems of our time, as there is a tendency to an increase in the incidence and consistently high mortality. Objective: to study the clinical features of the course of bacterial infections in children. Materials and methods. 115 children with generalized and localized forms of bacterial infection were examined. The main group (47 children) — children with sepsis, the comparison group (68 children) — with a localized bacterial infection. Age of children was from 1 month to 18 years. Distribution to groups was carried out by the presence of signs of systemic inflammation response syndrome (SIRS) and organ dysfunction. Results. The study found that the level and duration of the main symptoms of SIRS (hyperthermia, tachycardia and tachypnoe) were statistically significantly higher in the sepsis group. With increasing signs of SIRS and the development of septic shock, the duration and severity of the clinical signs of SIRS increased in direct proportion. Tachycardia almost always (93 %) accompanies the development of sepsis, while localized bacterial infections occur in only a third of children. 40 % of children with sepsis require oxygen therapy. Signs of SIRS are greater in children with localization of the bacterial focus in the ENT and chest cavity, while with central nervous system infection, they passed most quickly. In inotropic support, children with a primary outbreak in ENT were most in need — 44.4 % of cases, children with localization of the focus of bacterial infection in the abdominal cavity did not demand it at all. The average length of stay in the department of intensive care in the children of the comparison group was 5.14 days (95% confidence interval (CI) 4.42–5.87), and in children of the main group — 13.1 days (95% CI 9.16–17), which was 2.5 times higher (p < 0.01). Conclusions. The indicator and duration of the main manifestations of SIRS (hyperthermia, tachycardia, tachypnea) are statistically significantly higher in children with sepsis, and they proportionally increase with an increase in the number of signs of SIRS. The main indicators of SIRS in children with sepsis with 2 symptoms of SIRS are observed for a long time, and their level is statistically lower in comparison with children with 3 or more signs of SIRS. In 75 % of children with localized bacterial infection, there is a short breathing, although its duration is negligible and they do not require oxygen therapy, while slightly fewer children with sepsis require the latter.
сепсис; клінічні прояви; діти
сепсис; клинические проявления; дети
sepsis; clinical manifestations; children

/33-1.jpg )
/34-1.jpg )
/34-2.jpg )
/35-1.jpg )
/35-2.jpg )