Газета «Новости медицины и фармации» Аллергология и пульмонология. Антимикробная терапия (593) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гострий риносинусит» 2016
Рубрики: Аллергология , Пульмонология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 46-62
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони здоров’я України
11 лютого 2016 року № 85
Вступ
Сучасний розвиток медицини передбачає постійне удосконалення заходів щодо діагностики, лікування та профілактики хвороб з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, які допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги (УКПМД) «Гострий риносинусит» за своєю формою, структурою та методичним підходам щодо використання вимог доказової медицини розроблено відповідно до наказу Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
Даний уніфікований клінічний протокол розроблено на основі адаптованої клінічної настанови, заснованої на доказах, «Гострий риносинусит», в якій наведена найкраща практика надання медичної допомоги пацієнтам з гострими риносинуситами. Використання викладених підходів до обстеження та лікування пацієнтів з гострими риносинуситами рекомендується клінічною настановою «EPOS2012».
Скорочення
ГРС — Гострий риносинусит
ЗОЗ — Заклад охорони здоров’я
КМП — Клінічний маршрут пацієнта
ЛПМД — Локальний протокол медичної допомоги
МОЗ України — Міністерство охорони здоров’я України НАМН
України — Національна академія медичних наук України
НМАПО — Національна медична академія післядипломної освіти
ОМК — Остіомеатальний комплекс
УКПМД — Уніфікований клінічний протокол медичної допомоги
ШОЕ — Швидкість осідання еритроцитів
І. Паспортна частина
1.1. Діагноз: Гострий риносинусит
1.2. Код за МКХ-10
При ідентифікації збудника необхідно зазначати додатковий код (В95–В97).
J01 Гострий риносинусит
1.3. Для кого призначений протокол
Протокол призначений для керівників ЗОЗ та їх заступників, фізичних осіб підприємців, лікарів загальної практики — сімейних лікарів, лікарів-терапевтів дільничних, лікарів-педіатрів дільничних, лікарів-оториноларингологів, лікарів-оториноларингологів дитячих, лікарів приймальної палати (відділення), лікарів стоматологів-хірургів, лікарів-терапевтів цехової лікарської дільниці, лікарів-терапевтів підліткових, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги пацієнтам (дорослим та дітям) з гострим риносинуситом.
1.4. Мета протоколу
Мета протоколу: забезпечити якість, ефективність та рівні можливості доступу до медичної допомоги пацієнтам на основі доказів ефективності медичних втручань; даних доказової медицини; встановити єдині вимоги щодо профілактики, діагностики та лікування пацієнтів з гострим риносинуситом відповідно до положень адаптованої клінічної настанови, що розроблена на засадах доказової медицини; обґрунтування кадрового забезпечення та оснащення ЗОЗ, фізичних осіб підприємців для надання медичної допомоги пацієнтам з гострим риносинуситом (наявність фахівців, обладнання та ресурсів); визначення індикаторів якості медичної допомоги для проведення моніторингу та клінічного аудиту в ЗОЗ.
1.5. Дата складання протоколу: січень 2016 року.
1.6. Дата перегляду протоколу: січень 2019 року.
1.7. Розробники протоколу
Кравченко Василь Віталійович — в.о. директора Медичного департаменту МОЗ України, голова;
Хотіна Світлана Григорівна — директор Департаменту медичної допомоги Міністерства охорони здоров’я України (до 01 квітня 2015 року), голова;
Заболотний Дмитро Ілліч — директор Державної установи «Інститут отоларингології ім. проф. О.С. Коломійченка» НАМН України, академік НАМН України, д.мед.н., професор, заступник голови з клінічних питань;
Талаєва Тетяна Володимирівна — в.о. Генерального директора Державного підприємства «Державний експертний центр МОЗ України», заступник голови з координації діяльності мультидисциплінарної робочої групи, д.мед.н., професор;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.мед.н., ст.н.с., заступник голови з методологічного супроводу;
Безшапочний Сергій Борисович — завідувач кафедри оториноларингології з офтальмологією Вищого державного навчального закладу України «Українська медична стоматологічна академія», д.мед.н., професор;
Бекетова Галина Володимирівна — завідувач кафедри дитячих і підліткових захворювань НМАПО ім. П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» (згідно з наказом МОЗ України від 17.11.2014 № 622-к);
Березнюк Володимир Васильович — завідувач кафедри оториноларингології Державного закладу «Дніпропетровська медична академія МОЗ України», д.мед.н., професор;
Ванченко В’ячеслав Миколайович — завідувач відділення мікрохірургії ЛОР-органів Івано-Франківської обласної клінічної лікарні, головний позаштатний спеціаліст Департаменту охорони здоров’я Івано-Франківської обласної державної адміністрації зі спеціальності «отоларингологія»;
Василюк Наталія Василівна — доцент кафедри оториноларингології та офтальмології з курсом хірургії голови і шиї Державного вищого навчального закладу «Івано-Франківський національний медичний університет», к.мед.н., доцент;
Веселова Тетяна Володимирівна — асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги НМАПО ім. П.Л. Шупика, к.мед.н.;
Горова Елла Володимирівна — начальник відділу контролю якості медичних послуг МОЗ України;
Дєєва Юлія Валеріївна — професор кафедри отоларингології Національного медичного університету ім. О.О. Богомольця, д.мед.н.;
Заболотна Діана Дмитрівна — старший науковий співробітник відділу запальних захворювань ЛОР-органів Державної установи «Інститут отоларингології ім. проф. О.С. Коломійченка» НАМН України, д.мед.н.;
Зарицька Ірина Станіславівна — провідний науковий співробітник відділу запальних захворювань ЛОР-органів Державної установи «Інститут отоларингології ім. проф. О.С. Коломійченка» НАМН України, к.мед.н.;
Коломейчук Валентина Миколаївна — начальник Управління медичної допомоги матерям і дітям Медичного департаменту МОЗ України;
Кононов Олександр Євгенович — асистент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги НМАПО ім. П.Л. Шупика; к.мед.н.;
Косаковський Анатолій Лук’янович — завідувач кафедри дитячої отоларингології, аудіології та фоніатрії Національної медичної академії післядипломної освіти ім. П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча отоларингологія»;
Лукач Еврін Венцлович — завідувач ЛОР-онкологічним відділенням Державної установи «Інститут отоларингології ім. проф. О.С.Коломійченка НАМН України», д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Онкоотоларингологія»;
Малофійчук Олександр Миколайович — завідувач відділення отоларингології Житомирської обласної лікарні, головний позаштатний спеціаліст Департаменту охорони здоров’я Житомирської обласної державної адміністрації зі спеціальності «Оториноларингологія»;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти ім. П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» (згідно з наказом МОЗ України від 25.03.2015 № 83-к), заступник голови з клінічних питань;
Писанко Віктор Миколайович — головний науковий співробітник відділу ЛОР-патології дитячого віку Державної установи «Інститут отоларингології ім. проф. О.С. Коломійченка», д.мед.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Сурдологія»;
Попович Василь Іванович — завідувач кафедри оториноларингології та офтальмології з курсом хірургії голови і шиї Державного вищого навчального закладу «Івано-Франківський національний медичний університет», д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Оториноларингологія»;
Пухлик Сергій Михайлович — завідувач кафедри оториноларингології Одеського національного медичного університету, д.мед.н., професор;
Романів Марія Павлівна — головний спеціаліст відділу спеціалізованої медичної допомоги управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України;
Сміянов Євген Владиславович — завідувач відділення отоларингології Сумської обласної клінічної лікарні, головний позаштатний спеціаліст Управління охорони здоров’я Сумської обласної державної адміністрації зі спеціальності «Оториноларингологія»;
Хомик Віктор Дмитрович — завідувач відділення отоларингології Черкаської обласної лікарні, головний позаштатний спеціаліст Департаменту охорони здоров’я Черкаської обласної державної адміністрації зі спеціальності «Оториноларингологія»;
Шидловська Тетяна Анатоліївна — провідний науковий співробітник лабораторії професійних порушень голосу і слуху Державної установи «Інститут отоларингології ім. проф. О.С. Коломійченка НАМН України», д.мед.н., професор;
Шкоба Ярослав Васильович — завідувач відділення отоларингології Київської обласної клінічної лікарні, головний позаштатний спеціаліст Департаменту охорони здоров’я Київської обласної державної адміністрації зі спеціальності «Оториноларингологія»;
Шкорботун Володимир Олексійович — завідувач кафедри оториноларингології НМАПО ім. П.Л. Шупика, д.мед.н., професор;
Ященко Юрій Борисович — завідувач наукового відділу організації медичної допомоги Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, професор кафедри неонатології НМАПО ім. П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к).
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити з офіційного сайту Міністерства охорони здоров’я (http://www.moz.gov.ua) та з Реєстру медико-технологічних документів (http://www.dec.gov.ua/mtd/reestr.html).
Рецензенти
Волосовець Олександр Петрович — завідувач кафедри педіатрії № 2 НМУ ім. О.О. Богомольця, член-кореспондент НАМН України, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча кардіоревматологія» (згідно з наказом МОЗ України від 29.05.2014 року № 196-к);
Гарюк Григорій Іванович — завідувач кафедри отоларингології та дитячої отоларингології Харківської медичної академії післядипломної освіти, д.мед.н., професор.
1.8. Коротка епідеміологічна інформація
Проблема гострих запальних захворювань верхніх дихальних шляхів, гострого риносинуситу (ГРС) зокрема, є однією з найактуальніших у сучасній клінічній медицині. Останніми роками спостерігається зростання частоти захворювань носа та приносових пазух, що проявляється збільшенням як абсолютних (захворюваності та поширеності), так і відносних (частка в структурі оториноларингологічної патології) показників. В Україні показник поширеності гострих ринітів, риносинуситів та ринофарингітів досяг 489,9 випадку на 10 000 населення, а захворюваність — 5–15 випадків на 1000 населення залежно від сезону. Такі хворі становлять 60–65 % амбулаторних пацієнтів оториноларингологів.
ІІ. Загальна частина
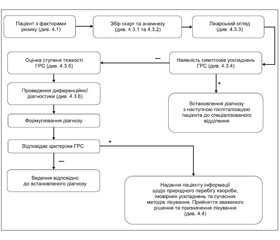
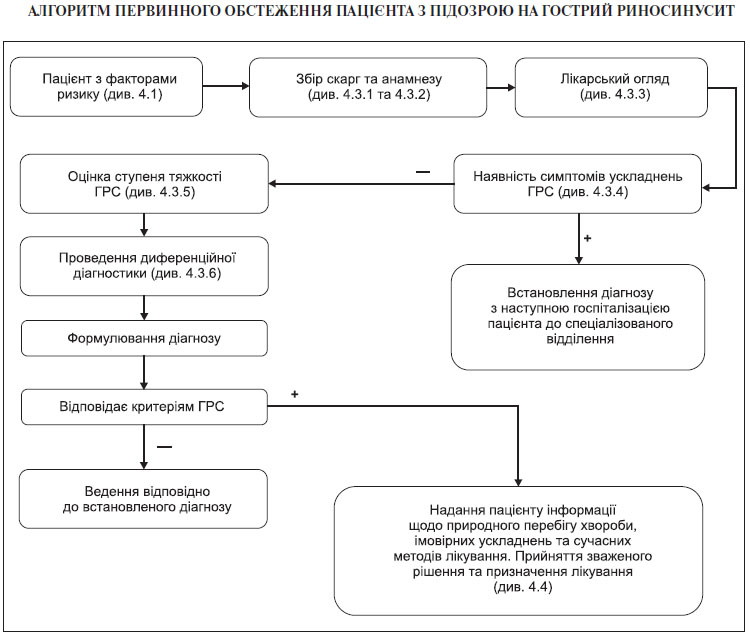
Мета УКПМД — забезпечити організацію мультидисциплінарного надання медичної допомоги пацієнтам з ГРС на всіх етапах надання медичної допомоги. У протоколі зосереджено увагу на патогенезі та етіології гострих риносинуситів; наводяться визначення клінічних термінів, які використовуються в якості ключових точок для прийняття рішень; наведено методи раннього (своєчасного) виявлення хвороби; зосереджено увагу на переважно клінічних критеріях діагностики (немає потреби підтверджувати діагноз рентгенологічними методами). Для встановлення ступеня тяжкості береться до уваги як точка зору лікаря, так і суб’єктивна оцінка стану самим пацієнтом. Представлено алгоритм первинної діагностики гострого риносинуситу. Додатково міститься інформація для пацієнта.
Лікарі закладів охорони здоров’я (ЗОЗ), фізичні особи підприємці, які надають первинну медичну допомогу, відіграють ключову роль у підвищенні обізнаності пацієнта, своєчасному виявленні та профілактиці ГРС.
Для забезпечення послідовності надання медичної допомоги пацієнтам з ГРС у кожному ЗОЗ, кожною особою підприємцем, яка надає медичні послуги, будуть розроблятися та впроваджуватися локальні протоколи медичної допомоги (ЛПМД), у яких визначений клінічний маршрут пацієнта (КМП) та обсяг лікувально-діагностичних заходів відповідно до матеріально-технічного та кадрового забезпечення. Взаємодія між ЗОЗ, фізичними особами підприємцями, які надають первинну, вторинну (спеціалізовану) та третинну (високоспеціалізовану) медичну допомогу, визначається відповідним наказом структурного підрозділу з питань охорони здоров’я закладу місцевого самоврядування.
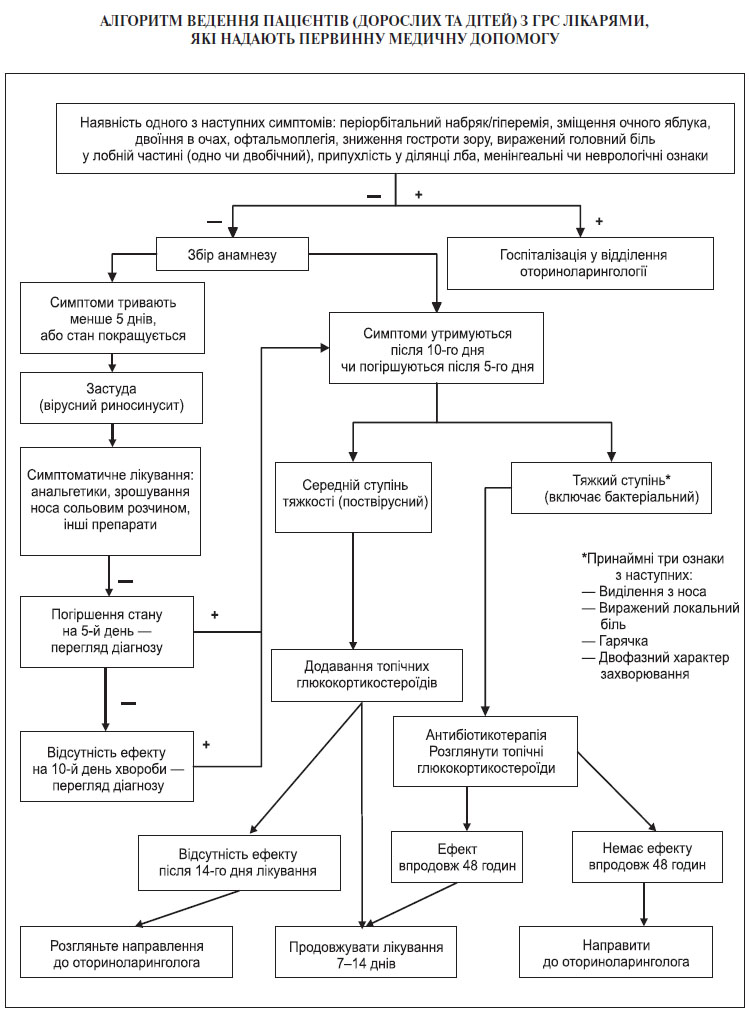
Якщо риносинусит триває понад 12 тижнів, то його вважають хронічним; до 12 тижнів — гострим. Позитивна динаміка визначається як полегшення загального стану пацієнта через 36–48 годин від початку лікування. При цьому загальний стан пацієнта оцінюється відповідно до пункту 4.3.5 даного протоколу.
За наявності у пацієнта супутньої патології враховується взаємний обтяжуючий вплив патологічних процесів і, відповідно, планується тактика ведення пацієнта. В такому випадку обсяг і порядок проведення діагностичних процедур та методів лікування може відрізнятися від вимог даного протоколу.
ІІІ. Основна частина
3.1. Для закладів, фізичних осіб підприємців, які надають первинну медичну допомогу
3.1.1. Профілактика
Обґрунтування
Специфічної профілактики більшості гострих респіраторних вірусних інфекцій не існує. Проте на сьогоднішній день в Україні існує специфічна профілактика інфекцій (щеплення), викликаних Streptococcus pneumoniae та Haemophilus influenzae — одними з основних збудників бактеріального ГРС.
Дії лікаря
А. Обов’язкові.
Пацієнтам, які мають показання до проведення щеплення вакцинами проти Streptococcus pneumoniae та Haemophilus influenzae (згідно з Календарем профілактичних щеплень в Україні), рекомендується зробити щеплення.
Проводиться санітарно-просвітницька робота серед пацієнтів щодо проблем, пов’язаних із гострими респіраторними інфекціями і ГРС зокрема.
Б. Бажані.
Лікарем проводиться санітарно-просвітницька робота серед громади шляхом висвітлення проблем гострих респіраторних інфекцій і ГРС зокрема; наголошується на тому, що існує специфічна профілактика бактеріальних інфекцій, викликаних такими збудниками, як Streptococcus pneumoniae та Haemophilus influenzae.
Пацієнтам з ГРС на руки видається інформація (див. Додаток 1) щодо проблем ГРС.
В приміщенні ЗОЗ розміщуються плакати, які висвітлюють проблеми гострих респіраторних інфекцій та ГРС зокрема.
3.1.2. Організація діагностично-лікувального процесу
Дії лікаря
А. Обов’язкові.
Лікар в нетипових клінічних ситуаціях або у випадках невідповідності критеріям позитивної динаміки направляє пацієнта на консультацію до оториноларинголога.
За наявності сумніву в типовому перебігу хвороби лікар призначає лікування і на контрольний огляд направляє пацієнта до оториноларинголога.
За наявності у пацієнта симптомів ускладнень ГРС (див. 4.3.4) лікар направляє його на госпіталізацію.
Пацієнти з рецидивуючим ГРС направляються на консультацію до оториноларинголога на предмет виключення анатомічних аномалій. Лікар оцінює доцільність в проведенні консультацій стоматологом, гастроентерологом, імунологом та іншими спеціалістами на предмет виявлення імовірної причини рецидивуючого ГРС.
Забезпечується передача інформації щодо первинної клінічної картини, проведених методів дослідження, проведеного лікування у разі направлення пацієнта на консультацію до ЗОЗ, фізичних осіб підприємців, які надають вторинну чи третинну медичну допомогу (заповнення форми № 027/о).
Б. Бажані.
Моніторинг регіональної та сезонної епідемічної ситуації відносно спектра і особливостей основних збудників ГРС.
3.1.3. Діагностика
Обґрунтування
Діагноз ГРС виставляється на підставі клінічних даних. Висновок лікаря спирається на скарги пацієнта, анамнез, симптоми та ознаки захворювання, дані лікарського огляду та враховує суб’єктивну оцінку стану тяжкості хвороби самим пацієнтом.
У пацієнтів з рецидивуючим ГРС слід брати до уваги анатомічні відхилення латеральної та медіальної стінок носа, обтурацію хоан аденоїдною тканиною або одонтогенні джерела інфекції.
Дії лікаря
А. Обов’язкові.
Пацієнт з ознаками гострої респіраторної інфекції оцінюється лікарем на предмет відповідності клінічної картини критеріям ГРС та обстежується відповідно до алгоритму первинного обстеження пацієнта з підозрою на ГРС (див. Додаток 2 та пункт 4.3).
Пацієнти з тривалістю перебігу епізоду ГРС довше ніж 4 тижні направляються на консультацію до оториноларинголога з метою виключення супутньої патології.
Пацієнт з рецидивуючим ГРС направляється на консультацію до оториноларинголога (оториноларинголога дитячого) з метою виключення анатомічних аномалій внутрішньоносових структур.
3.1.4. Лікування
Обґрунтування
ГРС належить до тих хвороб, одужання від яких у більшості випадків відбувається без активної фармакотерапії; деяка частина ГРС потребує патогенетичного та симптоматичного лікування. Незначна частина ГРС трансформується у бактеріальний ГРС і потребує лікування антибактеріальними лікарськими засобами.
Дії лікаря
А. Обов’язкові.
Пацієнту надається інформація щодо природного перебігу хвороби, імовірних ускладнень та сучасних методів лікування (зазначається інформація щодо того, ефективність яких препаратів доведено, а яких не доведено). Також лікар надає пацієнту інформацію щодо ризиків появи побічних реакцій на лікарські засоби, які лікар планує призначити пацієнту.
З урахуванням вподобань пацієнта лікар приймає зважене рішення та призначає схему лікування (див. 4.4).
Пацієнт інформується щодо доцільності зберігання (до завершення курсу лікування) первинної та/або вторинної упаковки лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Пацієнт інформується, що при підозрі на появу побічних реакцій (інформація наводиться в інструкціях до лікарських засобів) він повинен звернутися до лікаря. При підозрі на появу побічних реакцій та/або відсутність ефективності лікарського засобу лікарем заповнюється форма № 137/о.
Пацієнт під час кожного лікарського огляду оцінюється щодо ефективності лікування, наявності побічних реакцій, наявності факторів, що можуть перешкоджати ефективності лікування.
3.2. Для закладів, фізичних осіб підприємців, які надають вторинну (спеціалізовану) медичну допомогу
3.2.1. Профілактика
Обґрунтування
Специфічної профілактики більшості гострих респіраторних вірусних інфекцій не існує. Проте на сьогодні в Україні існує специфічна профілактика інфекцій (щеплення), викликаних Streptococcus pneumoniae та Haemophilus influenzae — одними з основних збудників бактеріального ГРС.
Дії лікаря
А. Обов’язкові.
Пацієнтам, які мають показання на проведення щеплення вакцинами проти Streptococcus pneumoniae та Haemophilus influenzae (згідно з Календарем профілактичних щеплень в Україні), рекомендується зробити щеплення.
Б. Бажані.
Проводиться санітарно-просвітницька робота серед пацієнтів щодо проблем, пов’язаних із гострими респіраторними інфекціями і ГРС зокрема.
3.2.2. Організація діагностично-лікувального процесу
Дії лікаря
А. Обов’язкові.
Оториноларинголог (оториноларинголог дитячий) співпрацює із лікарями ЗОЗ, фізичними особами підприємцями, які надають первинну медичну допомогу, в частині наступності надання медичної допомоги.
Пацієнти з рецидивуючим ГРС обстежуються на предмет виключення анатомічних аномалій. Лікар оцінює доцільність в проведенні консультацій стоматологом, гастроентерологом, імунологом та іншими спеціалістами на предмет виявлення імовірної причини рецидивуючого ГРС.
При невідповідності стану пацієнта критеріям позитивної динаміки чи в складних клінічних ситуаціях лікар амбулаторного прийому направляє пацієнта до стаціонару, про що робиться відповідний запис у первинній медичній документації.
3.2.3. Діагностика
Обґрунтування
Діагноз ГРС виставляється на підставі клінічних даних. Висновок лікаря спирається на скарги пацієнта, анамнез, симптоми та ознаки захворювання, дані лікарського огляду та враховує суб’єктивну оцінку стану тяжкості хвороби самим пацієнтом.
У пацієнтів з рецидивуючим ГРС слід брати до уваги анатомічні відхилення латеральної та медіальної стінок носа, обтурацію хоан аденоїдною тканиною або одонтогенні джерела інфекції.
Дії лікаря
А. Обов’язкові.
Пацієнт з ознаками гострої респіраторної інфекції оцінюється лікарем на предмет відповідності клінічної картини критеріям ГРС та обстежується відповідно до алгоритму первинного обстеження пацієнта з підозрою на ГРС (див. Додаток 2, пункт 4.3, табл. 1).
В клінічно складних випадках, при рецидивуючих або нетипових ГРС, при ускладненнях відповідно до клінічної потреби проводяться додаткові методи обстеження.
Пацієнт, направлений сімейним лікарем з діагнозом рецидивуючого ГРС, оцінюється на предмет наявності анатомічних факторів, що створюють сприятливі умови для рецидивів. З пацієнтом обговорюються можливі шляхи усунення таких факторів, на підставі чого приймається зважене рішення.
Після консультації пацієнту видається на руки консультаційний висновок спеціаліста (форма № 028/о).
Пацієнт, який пройшов лікування в ЗОЗ, що надає третинну медичну допомогу, консультується оториноларингологом на предмет лікування осередків хронічного запалення.
Б. Бажані.
Застереження пацієнтів, які пройшли лікування в ЗОЗ, що надає третинну медичну допомогу, щодо певних загроз, пов’язаних з відмовою від планового лікування осередків хронічного запалення.
3.2.4. Лікування
Обґрунтування
Деяка частина ГРС потребує лікування. Незначна частина ГРС трансформується у бактеріальний ГРС і потребує лікування антибактеріальними лікарськими засобами.
Дії лікаря
А. Обов’язкові.
Пацієнту надається інформація щодо природного перебігу хвороби, імовірних ускладнень та сучасних методів лікування (зазначається інформація щодо того, ефективність яких препаратів доведена, а яких не доведена). Також лікар надає пацієнту інформацію щодо ризиків появи побічних реакцій на лікарські засоби, які лікар планує призначити пацієнту.
З урахуванням вподобань пацієнта лікар приймає зважене рішення та призначає схему лікування (див. 4.4).
Пацієнт інформується, що при підозрі щодо появи побічних реакцій (інформація наводиться в інструкціях до лікарських засобів) він повинен звернутися до лікаря. При підозрі щодо появи побічних реакцій та/або відсутності ефективності лікарського засобу лікарем заповнюється форма № 137/о.
Пацієнт під час кожного лікарського огляду оцінюється щодо ефективності лікування, наявності побічних реакцій, наявності факторів, що можуть перешкоджати ефективності лікування.
3.3. Для закладів, фізичних осіб підприємців, які надають третинну (високоспеціалізовану) медичну допомогу
3.3.1. Організація діагностично-лікувального процесу
Дії лікаря
А. Обов’язкові.
Лікарі ЗОЗ, фізичні особи підприємці, які надають третинну медичну допомогу, співпрацюють із ЗОЗ, фізичними особами підприємцями, які надають вторинну (спеціалізовану) та первинну медичну допомогу, в частині ведення пацієнтів з ГРС; з ЗОЗ та фізичними особами підприємцями, які надають третинну медичну допомогу, в частині суміжної патології, яка впливає на перебіг ГРС.
Лікар обстежує пацієнтів з рецидивуючим ГРС на предмет виключення анатомічних аномалій. Лікар оцінює доцільність проведення консультацій стоматологом, гастроентерологом, імунологом та іншими спеціалістами на предмет виявлення імовірної причини рецидивуючого ГРС.
Б. Бажані.
Лікар проводить санітарно-просвітницьку роботу серед пацієнтів щодо проблем, пов’язаних із гострими респіраторними інфекціями і ГРС зокрема.
3.3.2. Діагностика
Обґрунтування
В клінічно складних випадках, при рецидивуючих та нетипових ГРС, при ускладненнях діагностика потребує проведення додаткових методів обстеження.
Дії лікаря
А. Обов’язкові.
Пацієнту у відповідності до клінічної ситуації проводяться додаткові методи обстеження (див. 4.3.3) в обсязі, достатньому для встановлення діагнозу.
Б. Бажані.
За наявності додаткових факторів, що можуть свідчити про початок розвитку ускладнень чи супутніх станів, які обтяжують перебіг хвороби, лікар організовує консиліум.
3.3.3. Лікування
Обґрунтування
Лікування клінічно складних випадків, рецидивуючих та нетипових риносинуситів або ускладнень включає комплексний підхід з урахуванням тяжкості стану та супутньої патології, яка впливає на носове дихання.
Дії лікаря
А. Обов’язкові.
Пацієнту надається інформація щодо природного перебігу хвороби, імовірних ускладнень та сучасних методів лікування (зазначається інформація щодо того, ефективність яких препаратів доведена, а яких не доведена). Також лікар надає пацієнту інформацію щодо ризиків появи побічних реакцій на лікарські засоби, які лікар планує призначити пацієнту.
З урахуванням вподобань пацієнта лікар приймає зважене рішення та призначає схему лікування (див. 4.4).
Пацієнт інформується, що при підозрі на появу побічних реакцій (інформація наводиться в інструкціях до лікарських засобів) він повинен звернутися до лікаря. При підозрі на появу побічних реакцій та/або відсутність ефективності лікарського засобу лікарем заповнюється форма № 137/о.
Пацієнт під час кожного лікарського огляду оцінюється щодо ефективності лікування, наявності побічних реакцій, наявності факторів, що можуть перешкоджати ефективності лікування.
Медична допомога щодо супутньої патології та ускладнень надається відповідно до встановленого діагнозу.
Кожному пацієнту надається інформація щодо необхідності планової санації осередків хронічного запалення (зазначається у формі № 027/о і повідомляється особисто лікуючим лікарем).
Б. Бажані.
За необхідності хірургічного лікування перевага надається малоінвазивним органозберігаючим методикам.
ІV. Опис етапів медичної допомоги
4.1. Фактори ризику
Фактори ризику включають: активне та пасивне куріння, вдихання подразнюючих речовин, порушення анатомічної будови структур порожнини носа та приносових пазух (викривлення носової перегородки, атрезію хоан, аденоїдні вегетації, гіпоплазію синусів, пухлини, сторонні тіла, бульозну деформацію середньої носової раковини, викривлені носові ходи), захворювання, пов’язані з порушенням роботи мукоциліарного кліренсу, інфекції верхніх дихальних шляхів, імунодефіцити, муковісцидоз, атопію, алергічний риніт, бронхіальну астму, одонтогенні інфекції, стоматологічні втручання, аномальна вологість повітря в приміщенні, зміни клімату, психічні розлади, тривогу та депресію.
4.2. Етіологія та патогенез
На сучасному етапі риносинусит може бути визначений як запалення слизової оболонки порожнини носа та приносових пазух. Оскільки слизова оболонка порожнини носа і приносових пазух має функціональну спільність, запалення анатомічних структур носа та пазух частіше відбувається паралельно. На сьогодні існує думка, яку поділяють більшість фахівців, про те, що термін «риносинусит» є більш точним, ніж термін «синусит». Причинами для цього було те, що синусит типово не розвивається без попереднього риніту, ізольоване ураження пазух без риніту практично не зустрічається (за винятком одонтогенного), і дві з провідних ознак синуситів — утруднення носового дихання та виділення з носа — асоціюються із симптомами риніту.
Сучасний погляд на етіопатогенез ГРС базується на складному мультифакторному механізмі, що включає комплексний вплив цілого ряду факторів: генетичних, зовнішнього середовища [екологія, клімат, житлові та виробничі умови, інфекції, алергени, частий або тривалий прийом медикаментів (ацетилсаліцилова кислота, гормони, антибіотики, хіміотерапевтичні препарати, тощо)], ендогенних факторів [насамперед аномалії носової перегородки та анатомічних структур, що формують остіомеатальний комплекс (ОМК)], зміни реологічних властивостей слизу, впливу випадкових факторів (активне та пасивне куріння, штучна вентиляція легень, імунодефіцитні стани, переохолодження, причини одонтогенного характеру тощо).
Згідно із загальноприйнятою концепцією щодо причинності у виникненні риносинуситів, особливості анатомії носа та ОМК визначають патофізіологічні зміни в слизовій оболонці, а саме в роботі мукоциліарної транспортної системи, що потенціює ушкоджуючий вплив несприятливих факторів. У результаті формується один або декілька синдромів: порушення реологічних характеристик назального слизу, функції мукоциліарної транспортної системи, зниження імунної відповіді та ін., що призводить до зниження локальної неспецифічної резистентності.
Основними інфекційними збудниками ГРС є віруси. Збудниками бактеріального ГРС головним чином є Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis та Staphylococcus aureus. Інфекційне навантаження відіграє значну роль в реалізації ГРС, однак на даний час роль інфекції у виникненні патологічних процесів носа та приносових пазух вважається перебільшеною, а центральне місце посідають місцеві анатомо-фізіологічні чинники. Таким чином, від достатньо простих уявлень «збудник → інфекція → захворювання» лікарська думка перейшла до досить складних, синтетичних — «топографо-анатомічні зміни → порушення фізіології слизової оболонки → ушкоджуючі фактори → розвиток захворювання».
Як правило, рушійним моментом для розвитку запального процесу пазух є зміни у вузькій ділянці, що знаходиться в передніх відділах середнього носового ходу — ОМК, спричинені різноманітними, в т.ч. інфекційними факторами. Інфекційними факторами виступають віруси, бактерії та гриби. Вважається, що частка риногенних синуситів становить близько 90 %. У 5 % хворих синусит має одонтогенний генез і у решти (5 %) — гематогенний, травматичний, лімфогенний та ін.
До останнього часу основні підходи до лікування ГРС були тільки опосередковано пов’язані з головною етіопатогенетичною ланкою розвитку і прогресування запального процесу — функцією ОМК, тобто співусть пазух. Його спроможність забезпечує відновлення функції мукоциліарної транспортної системи — основного механізму, що визначає одужання. Якщо запальний процес у приносових пазухах не піддається санації або рецидивує, то причину цього слід шукати насамперед у ОМК решітчастого лабіринту, у ділянці вивідних співусть синусів. Це має відношення і до одонтогенних, посттравматичних і інших синуситів, що рецидивують після, здавалось би, успішного курсу консервативного лікування.
Таким чином, необхідною умовою реалізації етіопатогенетичного підходу в лікуванні ГРС є розшифровування та розуміння основних ланок і етапів розвитку захворювання.
4.3. Діагностика
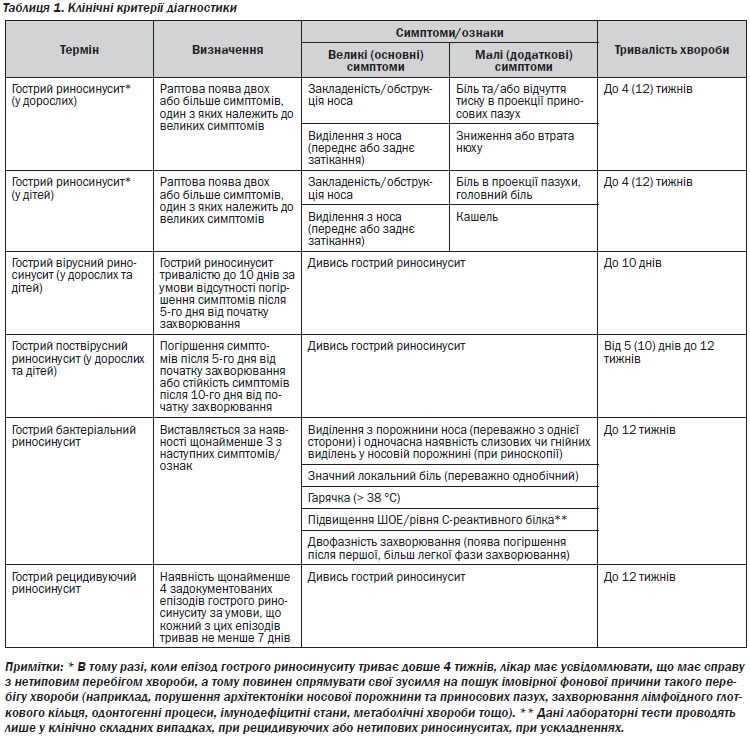
ГРС діагностується на підставі гострої появи типових симптомів, до яких відносяться закладеність носа, виділення з порожнини носа, біль або тиск в ділянці обличчя, послаблення або втрата нюху.
Оцінка має враховувати загальну клінічну картину.
4.3.1. Скарги
Основними скаргами є: закладеність носа, виділення з порожнини носа чи постназальне затікання; відчуття тиску, переповнення та болю в ділянці проекції пазухи, загальна слабкість, зниження чи втрата нюху, відчуття закладеності у вухах, зубний біль, що віддає у верхню щелепу, біль у горлі.
4.3.2. Збір анамнезу захворювання
В анамнезі захворювання має бути наступна інформація: чи має місце постійне виділення з носа (чи кашель) і впродовж якого часу; чи відмічався двофазний характер захворювання — початок захворювання з інфекції верхніх дихальних шляхів, потім покращення стану з наступним погіршенням (виділення з порожнини носа, кашель чи гарячка); наявність тяжких симптомів, що включають гарячку ≥ 38 °С та гнійні виділення з порожнини носа більше ніж три дні підряд; інформація щодо перенесених травм, перенесених інфекцій верхніх дихальних шляхів, щодо алергії (алергічний риніт), бронхіальної астми, імунодефіцитів; інформація щодо куріння та пасивного куріння.
Інші ознаки включають гнійні виділення з порожнини носа, наявність гнійного секрету в порожнині носа, слабку відповідь на деконгестанти та антигістамінні препарати, односторонній біль над проекцією пазухи.
На користь бактеріального ГРС можуть свідчити: односторонній біль в ділянці обличчя та зубний біль в проекції верхньої щелепи, поєднання односторонніх виділень з порожнини носа з болем (переважно з одного боку).
4.3.3. Лікарський огляд
Обов’язковий огляд включає: обстеження та пальпацію щелепно-лицевої зони, огляд ротоглотки та зубів, при можливості — передня риноскопія.
Гарячка не має діагностичного значення, але гарячка > 38 °С може вказувати на тяжкість хвороби та необхідність проведення більш активного лікування.
До типових симптомів та ознак ГРС належать: закладеність носа, виділення (гнійні виділення не є ознакою бактеріального ГРС, оскільки зустрічаються і при вірусному ГРС) з порожнини носа, біль чи тиск в ділянці обличчя, зниження чи втрата нюху. Інші дані можуть включати набряк та гіперемію слизової оболонки порожнини носа чи набряк тканин над залученою пазухою; наявність носового слизу чи гною, що стікає по задній стінці глотки; кашель, гугнявість; підвищену больову чутливість (при пальпації) над проекцією пазух чи підвищену больову чутливість щоки чи верхніх зубів (при перкусії); ознаки залучення підшкірної клітковини в ділянці орбіти, екзофтальм чи порушення окорухових функцій, ригідність потиличних м’язів, поганий запах з рота, гарячку (не є діагностичною ознакою).
На користь ГРС (як у дорослих, так і у дітей) можуть свідчити (окремо або в поєднанні з попередніми ознаками) риноскопічні (в тому числі ендоскопічні) дані: слизово-гнійні виділення (головним чином з середнього носового ходу) та/або набряк або обструкція носового ходу слизом (переважно середнього). Окрім того, про дану патологію (як у дорослих, так і у дітей) можуть свідчити (окремо або в поєднанні з попередніми ознаками) зміни на комп’ютерній томографії: зміни слизової оболонки в ОМК та/або пазухах.
Рецидивуючий ГРС в анамнезі (у дорослих) не є ознакою бактеріальної етіології ГРС.
Додаткові методи обстеження слід розглядати в клінічно складних випадках, при рецидивуючих або нетипових риносинуситах, при ускладненнях, зокрема у відділеннях реанімації та інтенсивної терапії (фактори ризику включають назогастральні зонди, штучну вентиляцію легень, пошкодження імунних механізмів та положення лежачи). До цих методів відносяться: бактеріологічне обстеження (мазки, змиви, аспірат), радіологічні методи обстеження (комп’ютерна томографія, магнітно-резонансна томографія; за неможливості проведення комп’ютерної томографії або магнітно-резонансної томографії — рентгенотомографія приносових пазух), С-реактивний білок, ШОЕ, оцінка прохідності носових шляхів (проба з ваткою; за можливості — проведення ринопневмоманометрії), оцінка функції нюху. Рівень С-реактивного білка > 10 мг/л та ШОЕ > 10 мм/год свідчать на користь гострого бактеріального синуситу. Прийняття рішення про початок антибактеріального лікування може базуватися на даних рівня С-реактивного білка та результатах ШОЕ.
4.3.4. Симптоми ускладнень гострого риносинуситу
За наявності ознак ускладнень ГРС пацієнта впродовж 3 годин направляють/госпіталізують до відділення оториноларингології. До цих симптомів відносяться: періорбітальний набряк чи гіперемія, екзофтальм, двоїння в очах, офтальмоплегія, зниження гостроти зору, виражений одно- чи двобічний головний біль, набряк м’яких тканин обличчя, менінгеальні ознаки, неврологічна симптоматика, втрата свідомості.
4.3.5. Ступінь тяжкості
Оцінка ступеня тяжкості перебігу ГРС проводиться лікарем відповідно до клінічної картини та результатів обстеження хворого.
Ступень тяжкості будь-якого з симптомів ГРС чи загального стану в дорослого пацієнта в ситуаціях, коли пацієнт не погоджується з оцінкою ступеня тяжкості, визначеною лікарем: оцінка ступеня тяжкості проводиться самим пацієнтом одним з методів: візуальна аналогова шкала (відрізок 10 см) або власна оцінка пацієнтом як «відсутній», «легкий», «помірний» чи «тяжкий».
Обтяжуючі симптоми у дітей, що свідчать про тяжкість захворювання, включають: респіраторний ди-стрес-синдром (включає симптоми обструкції верхніх дихальних шляхів, утруднене ковтання, вдихання стороннього тіла в анамнезі), психічні розлади (включають втрату апетиту, зниження рівня свідомості); знижений діурез чи блювання, що призводить до дегідратації; головний біль чи ригідність потиличних м’язів, що може вказувати на менінгіт; висипку; біль в горлі більше ніж 5 днів поспіль; симптоматику коклюшу.
Дана інформація враховується при виставленні діагнозу та прийнятті рішення щодо тактики лікування.
4.3.6. Диференційний діагноз
Диференційний діагноз проводиться з назофарингітом, аденоїдитом, алергічним ринітом, мігренню, сторонніми тілами носової порожнини, патологією зубів. У складних випадках слід проводити диференційну діагностику з рідкісними станами: ураження центральної нервової системи, патологія кісток черепа, синдром болю в ділянці обличчя, васкуліт, інвазивний грибковий синусит, назальна лікворея.
Деякі симптоми можуть вказувати на неінфекційний риніт. До них відносяться: свербіж в ділянці очей, носа, рота, піднебіння, вух; водянисті виділення з порожнини носа, чхання, закладеність носа, постназальне затікання слизу.
4.4. Лікування
4.4.1. Патогенетичне та симптоматичне лікування гострого риносинуситу
Використовуються анальгетики, інтраназальні та пероральні глюкокортикостероїди, сольові розчини для носа (ізотонічні чи гіпертонічні), інші препарати; не вистачає доказовості щодо ефективності деконгестантів, антигістамінних препаратів та муколітиків.
4.4.2. Антибактеріальні лікарські засоби
Антибіотикотерапія призначається емпірично тим пацієнтам, які відповідають критеріям для бактеріального ГРС, або тим, які мають тяжкий перебіг хвороби.
Препаратом першої лінії є амоксицилін в поєднанні з клавулановою кислотою, якщо це не суперечить поточним рекомендаціям регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно топіки ураження органів респіраторної системи (топічні діагнози — риносинусит, фарингіт, отит тощо) та антибактеріальної чутливості їхніх збудників. Макроліди в якості препаратів першої лінії розглядаються у випадках, коли є підтвердження етіологічної ролі атипової флори у виникненні бактеріального ГРС або є протипоказання для призначення захищених амінопеніцилінів.
Препаратами другої лінії є: цефалоспорини ІІІ покоління (цефтріаксон), фторхінолони (левофлоксацин).
При амбулаторному лікуванні перевагу слід надавати пер-
оральним формам антибактеріальних лікарських засобів.
4.4.3. Хірургічне лікування
Показання для пункції синусів: неефективність емпіричної антибактеріальної терапії; тяжкий перебіг ГРС із загрозою виникнення ускладнень; наявність ускладнень, бактеріальний ГРС у пацієнтів з імуносупресією.
Наявність у пацієнта ускладнень ГРС є показаннями до проведення хірургічних втручань, таких як дренуючі функціональні ендоскопічні втручання на приносових пазухах, трепанопункція лобної пазухи, гайморо-фронтоетмоїдосфенотомія.
4.5. Ускладнення ГРС
Ускладнення виникають вкрай рідко — приблизно 3 на 1 мільйон людей впродовж року. Це приблизно 1 на 12 000 ГРС серед дітей та 1 на 36 000 ГРС серед дорослих. Частота ускладнень не залежить від застосування антибіотиків. У відсотках вони розподіляються наступним чином: очні — 60–75 %, внутрішньочерепні — 15–20 %, кісткові — 5–10 %.
Очні ускладнення: реактивний набряк та абсцес повік, набряк клітковини та флегмона очниці, субперіостальний та інтраорбітальний абсцес.
Внутрішньочерепні ускладнення: епідуральний або субдуральний абсцес, абсцес головного мозку, менінгіт, енцефаліт, тромбоз верхнього сагітального та кавернозного синусів.
До кісткових ускладнень відноситься остеомієліт кісток лицевого черепа.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) [далі — ЛПМД (КМП)] необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
5.1. Для закладів, що надають первинну медичну допомогу
Кадрові ресурси: лікарі загальної практики — сімейні лікарі, лікарі-терапевти дільничні, лікарі-педіатри дільничні, інші медичні працівники, які беруть участь у наданні первинної медичної допомоги пацієнтам (дорослим та дітям) з гострим риносинуситом.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
— сольові розчини для носа;
— анальгетики: парацетамол, кислота ацетилсаліцилова, кислота ацетилсаліцилова + парацетамол + кофеїн, кислота ацетилсаліцилова + кислота амінооцтова, кислота ацетилсаліцилова + кислота аскорбінова, кислота ацетилсаліцилова + кислота лимонна + натрію гідрокарбонат;
— інші препарати: миртол стандартизований, пеларгонія очіткова (Pelargonium sidoides), комбіновані препарати [корінь горечавки (Rаdіх Gеntіаnае) + квітки первоцвіту з чашечкою (Flоrеs Рrіmulае сum Саlyсіbus) + трава шавлії (Неrba Rumісіs) + квітки бузини (Flоrеs Sаmbuсі) + трава вербени (Неrbа Vеrbеnае)];
— інтраназальні глюкокортикостероїди: будесонід, мометазон;
— антибактеріальні лікарські засоби (пероральні форми) з урахуванням поточних рекомендацій регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно до топіки ураження органів респіраторної системи (топічні діагнози — риносинусит, фарингіт, отит тощо) та їхньої антибактеріальної чутливості.
5.2. Для закладів, що надають вторинну (спеціалізовану) медичну допомогу
Кадрові ресурси: лікарі-оториноларингологи, лікарі-оториноларингологи дитячі, лікарі приймальної палати (відділення), лікарі стоматологи-хірурги, лікарі-терапевти цехової лікарської дільниці, лікарі-терапевти підліткові, середній медичний персонал, який бере участь у наданні вторинної (спеціалізованої) медичної допомоги пацієнтам (дорослим та дітям) з гострим риносинуситом.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
— сольові розчини для носа;
— анальгетики: парацетамол, кислота ацетилсаліцилова, кислота ацетилсаліцилова + парацетамол + кофеїн, кислота ацетилсаліцилова + кислота амінооцтова, кислота ацетилсаліцилова + кислота аскорбінова, кислота ацетилсаліцилова + кислота лимонна + натрію гідрокарбонат;
— інші препарати: миртол стандартизований, пеларгонія очіткова (Pelargonium sidoides), комбіновані препарати [корінь горечавки (Rаdіх Gеntіаnае) + квітки первоцвіту з чашечкою (Flоrеs Рrіmulае сum Саlyсіbus) + трава щавлії (Неrba Rumісіs) + квітки бузини (Flоrеs Sаmbuсі) + трава вербени (Неrbа Vеrbеnае)];
— інтраназальні глюкокортикостероїди: будесонід, мометазон;
— пероральні глюкокортикостероїди: дексаметазон, метилпреднізолон, преднізолон, тріамцинолон;
— антибактеріальні лікарські засоби з урахуванням поточних рекомендацій регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно до топіки ураження органів респіраторної системи (топічні діагнози — риніт, фарингіт, отит тощо) та їхньої антибактеріальної чутливості.
5.3. Для закладів, що надають третинну (високоспеціалізовану) медичну допомогу
Кадрові ресурси: лікарі-оториноларингологи, лікарі-оториноларингологи дитячі, лікарі стоматологи-хірурги, середній медичний персонал, який бере участь у наданні третинної (високоспеціалізованої) медичної допомоги пацієнтам (дорослим та дітям) з гострим риносинуситом.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
— сольові розчини для носа;
— анальгетики: парацетамол, кислота ацетилсаліцилова, кислота ацетилсаліцилова + парацетамол + кофеїн, кислота ацетилсаліцилова + кислота амінооцтова, кислота ацетилсаліцилова + кислота аскорбінова, кислота ацетилсаліцилова + кислота лимонна + натрію гідрокарбонат;
— інші препарати: миртол стандартизований, пеларгонія очіткова (Pelargonium sidoides), комбіновані препарати [корінь горечавки (Rаdіх Gеntіаnае) + квітки первоцвіту з чашечкою (Flоrеs Рrіmulае сum Саlyсіbus) + трава шавлії (Неrba Rumісіs) + квітки бузини (Flоrеs Sаmbuсі) + трава вербени (Неrbа Vеrbеnае)];
— інтраназальні глюкокортикостероїди: будесонід, мометазон;
— пероральні глюкокортикостероїди: дексаметазон, метилпреднізолон, преднізолон, тріамцинолон;
— антибактеріальні лікарські засоби з урахуванням поточних рекомендацій регіонального (місцевого, локального) рівня щодо найбільш частих збудників відповідно до топіки ураження органів респіраторної системи (топічні діагнози — риніт, фарингіт, отит тощо) та їхньої антибактеріальної чутливості.
VІ. Індикатори якості медичної допомоги
Форма 025/о — Медична карта амбулаторного хворого (Форма 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28.04.2012 року за № 661/20974.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря ЗОЗ, фізичної особи підприємця, які надають первинну медичну допомогу, локального протоколу ведення пацієнта з гострим риносинуситом.
6.1.2. Наявність у лікаря-оториноларинголога (лікаря-оториноларинголога дитячого) локального протоколу ведення пацієнта з гострим риносинуситом.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1.А) Наявність лікаря ЗОЗ, фізичної особи підприємця, які надають первинну медичну допомогу, локального протоколу ведення пацієнта з гострим риносинуситом.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гострий риносинусит».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями ЗОЗ, фізичними особами підприємцями, які надають первинну медичну допомогу (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів ЗОЗ, фізичних осіб підприємців, які надають первинну медичну допомогу (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів ЗОЗ, фізичних осіб підприємців, які надають первинну медичну допомогу (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів ЗОЗ, фізичних осіб підприємців, які надають первинну медичну допомогу (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів ЗОЗ, фізичних осіб підприємців, які надають первинну медичну допомогу (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта з гострим риносинуситом (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем ЗОЗ, що надає первинну медичну допомогу (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
е) Значення індикатора наводиться у відсотках.
6.2.2.А) Наявність у лікаря-оториноларинголога (лікаря-оториноларинголога дитячого) локального протоколу ведення пацієнта з гострим риносинуситом.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гострий риносинусит».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються оториноларингологами (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів-оториноларингологів (лікарів-оториноларингологів дитячих) (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів оториноларингологів (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про лікарів-оториноларингологів (лікарів-оториноларингологів дитячих) (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів-оториноларингологів (лікарів-оториноларингологів дитячих) (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнта з гострим риносинуситом (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем оториноларингологом (закладом охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам).
е) Значення індикатора наводиться у відсотках.
В.о. директора Медичного департаменту
МОЗ України В.В. Кравченко
VІІ. Список літератури
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Гострий риносинусит», 2015.
2. Наказ МОЗ України від 23 лютого 2000 року № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 29 грудня 2000 року № 369 «Про затвердження форм медичної облікової документації, що використовується в стаціонарах і поліклініках (амбулаторіях)».
4. Наказ МОЗ України від 28 жовтня 2002 року № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований в Міністерстві юстиції України 12 листопада 2002 року за № 892/7180.
5. Наказ МОЗ України від 13 лютого 2006 року № 67 «Про затвердження форм первинної облікової документації в закладах, що надають медичну допомогу вагітним, роділлям та породіллям, та інструкцій щодо їх заповнення», зареєстрований в Міністерстві юстиції України 02 березня 2006 року за № 221/12095.
6. Наказ МОЗ України від 27 грудня 2006 року № 898 «Про затвердження Порядку здійснення нагляду за побічними реакціями лікарських засобів, дозволених до медичного застосування», зареєстрований в Міністерстві юстиції України 29 січня 2007 року за № 73/13340.
7. Наказ МОЗ України від 16 вересня 2011 року № 595 «Про порядок проведення профілактичних щеплень в Україні та контроль якості й обігу медичних імунобіологічних препаратів», зареєстрований в Міністерстві юстиції України 10 жовтня 2011 року за № 1159/19897.
8. Наказ МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
9. Наказ МОЗ України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
10. Наказ МОЗ України від 29 травня 2013 року № 435 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну та стаціонарну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований в Міністерстві юстиції України 17 червня 2013 року за № 990/23522.
11. Наказ МОЗ України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований в Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
12. Наказ МОЗ України від 21 серпня 2014 року № 585 «Про затвердження Примірних штатних нормативів центру первинної медичної (медико-санітарної) допомоги та його структурних підрозділів».
13. Наказ МОЗ України від 30 березня 2015 року № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
VІІІ. Додатки
Додаток 1
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Гострий риносинусит»
Інформація для пацієнта
Гострий риносинусит
Гострий риносинусит відноситься до хвороб, що в більшості випадків мають неускладнений перебіг. Більшість людей з гострим риносинуситом одужують без лікування. Існуючі методи лікування здатні полегшити симптоми хвороби. В деяких випадках слід застосовувати антибактеріальні лікарські засоби. Ускладнення (рідко зустрічаються) включають поширення інфекційного процесу на сусідні структури (порожнина черепа та очниця).
Що таке синуси?
Це невеликі пазухи, заповнені повітрям, які знаходяться в деяких кістках черепа (лобовій, верхній щелепі та інших). Слизова оболонка, що вистилає стінки пазух, продукує слиз, що витікає в носову порожнину через невеликі співустя, які сполучають порожнину носа та пазухи.
Що таке риносинусит?
Риносинусит — це запалення слизової оболонки носа та синусів (пазух). Більшість випадків риносинуситів викликані інфекцією. Найбільш часто уражаються пазухи верхньої щелепи (гайморові пазухи). Оскільки всі синуси сполучаються з порожниною носа, то запальний процес охоплює одночасно і порожнину носа, і пазухи. Отже, хвороба називається риносинусит.
Гострий риносинусит означає, що патологічний процес розвивається швидко (протягом декількох днів) і триває короткий час. Більшість випадків гострого риносинуситу триває тиждень або близько того, але немає нічого незвичайного в тому, щоб гострий риносинусит тривав 2–3 тижні (тобто більше, ніж більшість гострих респіраторних інфекцій). Іноді це триває довше. Риносинусит вважається гострим, якщо він триває від 5 днів до 12 тижнів. Часто зустрічається легкий ступінь гострого риносинуситу, і багато людей із гострими респіраторними інфекціями хворіють на риносинусит. Тяжкий ступінь гострого риносинуситу зустрічається рідко. Більшість людей впродовж життя один або два рази хворіють на гострий риносинусит. Тим не менше деякі люди схильні часто хворіти на гострий риносинусит.
Хронічний риносинусит означає, що риносинусит має стійкий перебіг і триває довше 12 тижнів. Ця патологія зустрічається рідко.
Причини гострого риносинуситу
Гострі респіраторні інфекції, в тому числі грип
У більшості людей гострий риносинусит розвивається як прояв гострої респіраторної інфекції, в тому числі грипу. Інфекційні агенти (переважно віруси) пошко-джують слизову оболонку порожнини носа та приносових пазух і викликають в ній патологічний процес, що триває до того часу, поки організм не очиститься від вірусу. В деяких випадках на фоні вірусного ураження слизової оболонки носа може приєднуватись бактеріальна інфекція, що ускладнює перебіг гострого риносинуситу та збільшує час хвороби.
Інфекційне ураження зубів
В деяких випадках інфекційний процес, що уражає гайморову пазуху, поширюється з уражених інфекцією зубів верхньої щелепи.
Інші фактори ризику розвитку гострого риносинуситу
Деякі люди більш схильні до розвитку гострого риносинуситу, оскільки у них наявні один або більше факторів ризику. Вони включають:
— Алергічний риніт. Алергія може викликати набряк слизової оболонки носа і блокувати співустя пазух, що робить пазухи більш сприйнятливими до інфекції. Більш докладну інформацію щодо алергічного риніту можете отримати у Вашого сімейного лікаря.
— Інші причини, що пов’язані із блокуванням (обструкцією) співусть пазух, такі як: аномалії носової порожнини (деформації носової перегородки та ін.); сторонні тіла (особливо у дітей, такі як горох або пластикові кульки); травми або хірургічні втручання в ділянці обличчя; деякі вроджені аномалії розвитку у дітей.
— Бронхіальна астма.
— Муковісцидоз.
— Знижений імунний статус — наприклад, ВІЛ-інфекція; люди, які отримують хіміотерапію, та інші.
— Хвороби, що супроводжуються запальним процесом (наприклад, гранулематоз Вегенера або саркоїдоз).
— Вагітність, яка робить вас більш схильними до запалення носа (риносинусит).
— Пухлини носа, що рідко зустрічаються.
— Травми носа або щік у минулому.
— Медичні процедури, такі як штучна вентиляція легень або наявність назогастрального зонда (трубка для харчування, що вводиться у шлунок через ніс).
— Куріння.
Які симптоми гострого риносинуситу?
Симптоми, що зустрічаються найчастіше, включають в себе:
Біль і болючість при пальпації над ураженою пазухою. Біль часто має пульсуючий характер і посилюється при нахилі голови вперед. Жування може викликати біль.
Симптоми ураження носа:
— Закладеність носа. Обидві сторони Вашого носа, як правило, будуть закладені. На деякий час Ви можете втратити нюх.
— Виділення із носа. Якщо виділення мають зелений/жовтий колір, то існує вірогідність бактеріальної інфекції у пазухах. Зелений/жовтий колір виділення мають через наявність гною. Виділення можуть зменшитися, якщо співустя пазух будуть заблоковані густим слизом. В таких випадках збільшується біль і болісність при пальпації над ураженою пазухою.
— Гарячка. Може з’явитися гарячка, і Ваш загальний стан погіршиться.
Інші симптоми можуть включати: головний біль; неприємний запах з рота; зубний біль; кашель; відчуття тиску або закладеність у вухах; загальну втому.
У дітей можуть зустрічатися наступні симптоми: дратівливість; дискомфорт у вухах; хропіння; дихання відкритим ротом; проблеми з вигодовуванням; гугнявість.
Діагностика гострого риносинуситу
Лікар, як правило, може діагностувати гострий риносинусит на підставі наявних у Вас скарг та наявності характерних симптомів. Він може виміряти у Вас температуру, якщо на це є підстави або якщо у Ви відчуваєте болісність над ураженою пазухою при пальпації. Лікар може оглянути Ваш ніс, оскільки при гострому риносинуситі часто набрякає слизова носа. Як правило, немає потреби проводити інші дослідження для діагностики гострого риносинуситу. В складних випадках, коли немає впевненості щодо остаточного діагнозу, потрібно проводити додаткові обстеження: аналіз крові, рентген-обстеження та інші.
Лікування гострого риносинуситу
Чи потрібні антибактеріальні лікарські засоби?
Як правило, не потрібні. В більшості випадків гострий риносинусит спричиняється вірусною інфекцією. Як і при більшості гострих респіраторних інфекцій, імунна система організму самостійно справляється з вірусом впродовж декількох тижнів, видаляючи його з організму. Антибіотики не впливають на віруси. Окрім того, навіть якщо інфекційним збудником будуть бактерії, імунна система буде очищати організм від них. Отже, для більшості людей з гострим риносинуситом антибактеріальні лікарські засоби не потрібні. До того ж антибіотики можуть викликати різноманітні побічні реакції (наприклад, діарея, нудота, блювання, шкірні висипання, грибкові інфекції тощо). Але в деяких випадках антибіотики необхідні. Ваш лікар, імовірно, не буде призначати антибіотики при легкому ступені тяжкості гострого риносинуситу. Але в деяких випадках Вам можуть бути прописані антибактеріальні лікарські засоби:
— якщо Ви маєте тяжкий перебіг гострого риносинуситу або якщо себе погано почуваєте;
— якщо Ви маєте інші супутні хвороби. Наприклад, муковісцидоз, ослаблену імунну систему або проблеми з серцем;
— якщо Ваш стан не покращується (або погіршується) впродовж п’яти днів від початку лікування.
Симптоматичне лікування
Деякі види лікування можуть полегшити Ваш стан впродовж того часу, доки імунна система не звільнить організм від збудника хвороби. До них належать:
— такі болезаспокійливі засоби, як парацетамол або ібупрофен, як правило, полегшують біль. Вони також можуть нормалізувати підвищену температуру тіла;
— рослинні препарати;
— корисним може бути вживання достатньої кількості рідини;
— використання сольових розчинів для носа може допомогти у видаленні слизу з порожнини носа.
Парові інгаляції є традиційним засобом лікування, але на даний час не рекомендуються, оскільки існує мало доказів того, що це допомагає. Окрім того, існують дані, в яких повідомляється, що в деяких випадках люди отримують опіки, намагаючись дихати парою з чайника. В інших випадках деякі люди стверджують, що їхній ніс очищується і їм стає легше дихати впродовж деякого часу після прийому гарячого душу.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Увага: обов’язково звертайтеся до свого лікаря у випадку, якщо Ваш стан не покращується (або погіршується) впродовж тижня від початку захворювання (проте симптоми гострого риносинуситу можуть тривати 2–3 тижні). Симптоми, про наявність яких потрібно сповістити Вашого лікаря, включають:
— сильний біль та/або припухлість в передній частині голови;
— набряк навколо очей;
— набряк м’яких тканин обличчя;
— кров’янисті виділення із носа.
Ви також повинні звернутися до лікаря, якщо маєте повторні випадки риносинуситу, оскільки це може бути ознакою прихованих проблем.
Які ускладнення гострого риносинуситу?
Існують ускладнення, що рідко зустрічаються, але вони можуть бути серйозними. Наприклад, запальний процес може поширитися на кістки, в кровоносне русло, очницю або в головний мозок. Такі ускладнення трапляються, за оцінками, приблизно 1 на 10 000 випадків гострого риносинуситу. До ускладнень більш схильні діти, ніж дорослі. Якщо у дитини з риносинуситом почервоніли повіки або щоки, то такі діти повинні терміново бути показані лікарю.
Гострий риносинусит може перейти у хронічний, що є найбільш частим ускладненням. Хронічний синусит має такі ж самі симптоми, але триває довше 12 тижнів.
Попередження: Дана інформація носить лише ознайомчий характер і не повинна використовуватися для діагностики чи лікування хвороби. Щодо діагностики та лікування захворювання консультуйтеся з Вашим лікарем.
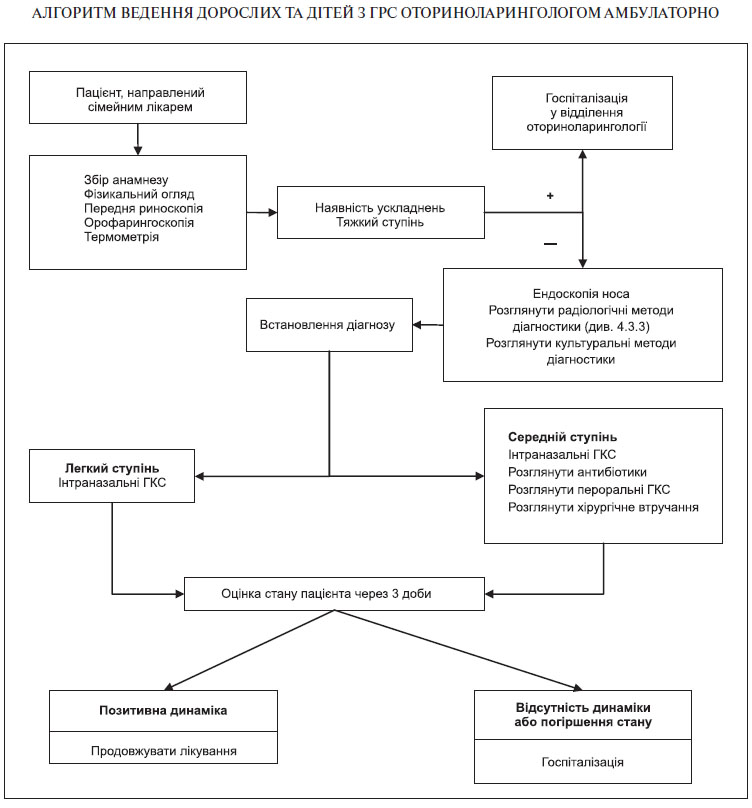
Додаток 2
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Гострий риносинусит»
Додаток 3
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Гострий риносинусит»
Для оцінки загального ступеня тяжкості за візуальною аналоговою шкалою (відрізок 10 см) пацієнта просять вказати на візуальній аналоговій шкалі суб’єктивне відчуття того, наскільки симптоми риносинуситу доставляють пацієнту труднощі. Пацієнту пояснюється, що початок відрізку (ліворуч) відповідає гарному стану, а кінець (праворуч) — найгіршому стану. При цьому пацієнт не має знати шкалу інтерпретації тяжкості. Після того як пацієнт зробив оцінку свого стану, лікарем проводиться інтерпретація самооцінки ступеня тяжкості: легкий (0–3 см), помірний (3–7 см) та тяжкий (7–10 см).
Оцінка за візуальною аналоговою шкалою > 5 см впливає на якість життя пацієнта.
Додаток 4
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Гострий риносинусит»
Додаток 5
до Уніфікованого клінічного протоколу первинної,
вторинної (спеціалізованої) та третинної (високоспеціалізованої)
медичної допомоги «Гострий риносинусит»