Статтю опубліковано на с. 116-120
/116.jpg)
Грижа Трейтца — внутрішня грижа черевної порожнини, що утворюється внаслідок поступового занурення будь-якого органа черевної порожнини (частіше — петлі кишечника) в кишеню Трейтца (верхнє дуоденальне поглиблення). Вперше описана W. Treitz (1819–1872), чеським патологом, в 1853 році як м’яз, що підвішує дванадцятипалу кишку, який пізніше був названий зв’язкою Трейтца (lig. suspensorium duodeni). Зв’язка Трейтца йде вгору і вправо, позаду підшлункової залози, і прикріплюється біля початку верхньої брижової артерії, черевного стовбура і правих ніжок діафрагми. У зв’язці Трейтца проходить нижня брижова вена, яка вище від зв’язки Трейтца може впадати в селезінкову вену, верхню брижову вену. Коли м’язи зв’язки Трейтца скорочуються, то розширюється кут дуоденоеюнального вигину, що дозволяє просуватися кишковому вмісту. В ембріональний період розвитку в результаті повороту первинної кишки навколо осі верхньої брижової артерії утворюється верхнє дуоденальне поглиблення (recessus duodenalis superior — кишеня Трейтца), яке може стати грижовими воротами з утворенням внутрішньої защемленої грижі [1–7].
За даними Ю.Ю. Крамаренка (1956), хворі з грижами Трейтца становлять близько 30 % усіх хворих із внутрішніми грижами живота серед дорослого населення, а щодо дітей дані відсутні. Грижа Трейтца має грижові ворота, грижовий мішок і грижовий вміст. Кишеня Трейтца утворюється на передній поверхні задньої черевної стінки на рівні II поперекового хребця, зліва від нього, у місці переходу дванадцятипалої кишки в порожню. Це поглиблення обмежено праворуч дванадцятипало-порожнім вигином тонкої кишки, зліва і зверху — верхньою дуоденальною складкою очеревини, яка йде від верхівки вигину до задньої черевної стінки нижче від тіла підшлункової залози і містить в собі нижню брижову вену. Нижньою межею кишені Трейтца є нижня дуоденальна складка очеревини, яка проходить по задній стінці черевної порожнини між нижнім краєм вигину тонкої кишки і краєм верхньої дуоденальної складки очеревини. Названі границі поглиблення і є в разі розвитку грижі Трейтца межами грижових воріт, які зазвичай мають вигляд півовальної або вузької щілини. Дно поглиблення вистелено очеревиною, яка покриває підшлункову залозу і утворює грижовий мішок, що поширюється іноді до селезінки. Грижовим вмістом зазвичай є петлі тонкої кишки. Розрізняють лівобічну та правобічну грижу Трейтца. При лівобічній грижі, яка зустрічається в 3–4 рази частіше (за даними літератури) за правобічну, грижові ворота і грижовий мішок розташовуються зліва від хребта; при правобічній грижі грижові ворота і грижовий мішок, що поширюється до печінки, розташовані праворуч від хребта. Клінічна картина при незащемленій грижі Трейтца характеризується болями в животі з іррадіацією в епігастральну ділянку черевної порожнини, що виникають через 1–3 години після прийому їжі, а також при фізичному навантаженні. Болі посилюються у вертикальному положенні хворого і стихають при лівобічній грижі в положенні на правому боці, а при правобічній — у положенні на лівому боці. При пальпації живота найбільша болючість визначається вище і, залежно від локалізації грижі, ліворуч або праворуч від пупка. Відмічається відрижка, іноді — блювота, метеоризм і запори. При защемленні грижі виникає симптоматика високої тонкокишкової непрохідності. У цьому випадку при пальпації живота трохи вище від пупка виявляється пухлиноподібне утворення з гладкими контурами м’якоеластичної консистенції, що зміщається при диханні. Діагноз грижі Трейтца встановлюють на підставі клінічної картини і даних рентгенологічного дослідження. Останнє проводять у вертикальному і бічному положеннях хворого. Для грижі Трейтца характерно високе поперечне положення шлунка і розширення duodenum та першої петлі тонкої кишки — при правобічному защемленні. Диференціальну діагностику проводять з усіма гострими недугами черевної порожнини, що симулюють гострий живіт — непрохідність кишечника. Через труднощі діагностики грижу Трейтца нерідко розпізнають лише під час операції. Лікування грижі Трейтца тільки оперативне, та чим раніше встановлений діагноз і проведена операція, тим кращі результати [1–7].
На сьогодні в спеціальній медичній літературі випадки лікування грижі Трейтца мають описовий характер і не мають детальних даних.
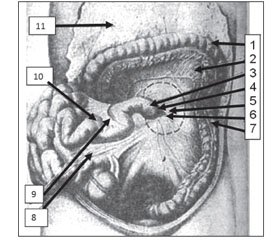
Схематичне зображення задньої стінки черевної порожнини наведено на рис. 1.
Клінічне спостереження
Дитина К., 1,5 року, госпіталізована в екстреному порядку у відділення реанімації та інтенсивної терапії КМДКЛ № 2 каретою швидкої допомоги 11.11.2015 р. о 22:48 у дуже тяжкому стані з відсутністю свідомості — сопор, токсикоексикозом, кахексія 3-го ст., хвороба Дауна, вроджені вади серця (ВВС), дихальна недостатність ІІІ ст. Із анамнезу: після народження масу тіла дитина набирала відповідно до віку, зригувань та блювання не було. Апетит задовільний. Захворіла 20.10.2015 р., коли після погрішності в дієті (сир магазинний) у дитини з’явилася блювота. З 22.10 по 27.10.2015 р. знаходилась на стаціонарному лікуванні в інфекційному відділення ЦРЛ з діагнозом «функціональне порушення травлення». З цього часу у дитини відмічається стійке зниження маси тіла. Після виписки зі стаціонару в домашніх умовах, за рекомендаціями педіатра, мати продовжує годувати дитину по 300 мл/добу — дитина продовжує втрачати масу тіла. 11.11.2015 р. о 20:00 у дитини відмічається блювота, прикусила язик і втратила свідомість, машиною швидкої допомоги о 21:05 дитина доставлена в КМДКЛ № 2 у приймальне відділення, де була оглянута черговим реаніматологом та прийнята у відділення анестезіології з ліжками інтенсивної терапії з діагнозом: токсикоексикоз 3-го ст., гіпотрофія 3-го ст., шлунково-кишкова кровотеча у дитини з синдромом Дауна, ВВС (відкрите овальне вікно (ВОВ), дефект міжшлуночкової перегородки (ДМШП) до 2 мм).
Анамнез життя. Дитина від 6-ї вагітності, що перебігала на фоні загрози переривання в 5–6 тижнів, 3-х пологів, у терміні 40 тижнів, окружність голови 31 см. Переведена з відділення патології новонароджених на 5-ту добу життя в зв’язку з м’язовою гіпотонією та високим рівнем стигматизації, де перебувала протягом 17 діб. Виписана з відділення патології новонароджених з діагнозом: синдром Дауна (фенотипово), гіпоксично-ішемічне ушкодження центральної нервової системи, синдром м’язової гіпотонії, ВВС, ДМШП, ВОВ. При надходженні у відділення інтенсивної терапії стан дитини дуже тяжкий, тяжкість обумовлена явищами токсикоексикозу, інтестинальним, інтоксикаційним синдромами, гіпотрофією, порушенням свідомості. Свідомість порушена — сопор, температура тіла 36,5 °C, частота серцевих скорочень — 160/хв, артеріальний тиск — 80/50 мм рт.ст., частота дихання — 40/хв, менінгеальна та вогнищева симптоматика відсутня. Шкіра блідо-сіра, синюшна в ділянці передньої черевної стінки, мармуровість. Тургор тканин знижений. Дихання самостійне, проводиться в усі відділи, хрипів немає. Тони серця ослаблені, тахікардія. Живіт збільшений у розмірах, асиметрично збільшений зліва, бере участь в акті дихання, при пальпації м’який, зліва виявляється пухлиноподібне утворення, яке зміщується. Із шлункового зонда виділення об’ємом 450 мл, смердюче, вишнево-коричневого кольору. Загальний аналіз крові за 11.11.2015 р.: Нb — 155 г/л, ер. — 4,27 · 1012, лейк. — 17,0 · 109, п. — 26, с. — 47, л. — 26, м. — 1, тромб. — 270 · 109, швидкість осідання еритроцитів — 3 мм/год. Біохімічний аналіз крові за 11.11.2015 р.: загальний білок — 58 г/л, сечовина — 6,32 ммоль/л, азот сечовини — 2,94 ммоль/л, креатинін — 76 ммоль/л, загальний білірубин — 10,2 ммоль/л, прямий білірубин — 0 ммоль/л, Na — 130, K — 4,0; Ca — 2,36; АЛТ — 50 Од/л, АСТ — 122 Од/л, цукор крові — 6,38 ммоль/л, амілаза — 106. Загальний аналіз сечі за 11.11.2015: мутна, кисла, білок — 0,264, ацетон +, лейкоцити покривають все поле зору, бактерії, гриби +. Дитина оглянута хірургом 12.11.2015 р. о 8:00 — в епігастральній ділянці пальпується м’якоеластичне утворення, що не зміщується.
Консиліум 12.11.2015 р. о 8:30, прийнято рішення: враховуючи стан дитини, анамнез захворювання та результати інструментальних методів дослідження (оглядова рентгенограма органів грудної клітки та органів черевної порожнини за 12.11.2015 р. (множинні рівні в проекції шлунка та дванадцятипалої кишки) та фіброгастродуоденоскопія за 12.11.2015 р. (у початковому відділі дванадцятипалої кишки застійний вміст жовчі з домішками крові)), у дитини має місце висока кишкова непрохідність, яка з найбільшою ймовірністю обумовлена вадою розвитку — защемлена внутрішня грижа, показано екстрене оперативне втручання після передопераційної підготовки. 12.11.2015 р. оперативне втручання обсягом: лапаротомія; ревізія черевної порожнини; ліквідація защемлення та пластика грижі Трейтца; укладання кишечника; апендектомія; інтраназальне зондування duodenum. Після дислокації всього тонкого кишечника з грижового мішка стан дитини (периферійний спазм зменшився) покращився. Інтраопераційно шлунок в стадії субкомпенсації (рис. 2–4).
/118.jpg)
Після операції дитина не засвоювала харчування. Ультразвукове дослідження органів черевної порожнини та нирок за 18.11.2015 р.: вільної рідини в черевній порожнині не виявлено. Ехокардіографія за 15.11.2015 р. — дефект міжшлуночкової перегородки, відкрите овальне вікно. 21.11.2015 р.: при повторному ендоскопічному обстеженні встановлено рефлюкс-дуоденіт та стеноз duodenum вище від фатерова соска, з цієї причини проведений зонд в порожню кишку для ентерального харчування, бо через шлунковий зонд харчування дитина не засвоювала.
/118_2.jpg)
Отримувала інфузійну терапію глюкозо-сольовими розчинами, симптоматичну терапію та парентеральне харчування з 13.11.2015 р. Антибіотикотерапія: ванкоміцин 55 мг 4 рази на добу, тієнам 85 мг 4 рази на добу. Протягом усього часу перебування дитини у відділенні інтенсивної терапії стан залишався тяжким, без суттєвої позитивної динаміки; тяжкість визначалася ентеральною недостатністю, гіпотрофією, анемією, на фоні множинних уроджених вад розвитку (МУВР). Незважаючи на проведену терапію, 25.11.2015 р. о 07:10 розвинулася прогресуюча брадикардія, а в подальшому констатовано біологічну смерть.
Остаточний клінічний діагноз. Основний: МУВР: уроджена вада розвитку кишечника: грижа Трейтца, дивертикул Меккеля; ВВС-ДМШП, ВОВ; синдром Дауна. Ускладнення: часткова дуоденальна непрохідність, пневмонія, ГДН 3-го ст., синдром поліорганної недостатності, міокардит, гостра серцево-судинна недостатність ІІІ ст. Супутній: гіпотрофія 3-го ст.
Обговорення
Діагностика внутрішніх гриж є дуже складною проблемою, бо хворі діти в більшості випадків госпіталізуються у відділення інтенсивної терапії в стані шоку. Так, за 40 років роботи клінічного хірургічного відділення на лікуванні були 4 хворі з грижами Трейтца. Троє хворих були госпіталізовані у відділення інтенсивної терапії у стані шоку. В одному випадку на початку розвитку защемлення госпіталізований з підозрою на гострий апендицит. Після ревізії з доступу за Мак-Бурнеєм була проведена серединна лапаротомія і встановлена грижа Трейтца, пластика грижових воріт, виписаний на 10-ту добу. З 4 хворих до операції діагноз грижі Трейтца встановлений в 1 (25 %) хворого. В 1 хворого картина гострого защемлення розвинулася у віці 1,5 року. Тривале неповне защемлення впродовж місяця призвело до дуоденогастрального рефлюксу, дуоденіту та запального стенозу дуоденум.
На етапах обстеження і проведення диференціальної діагностики з вадами розвитку duodenum (стеноз, мембрана duodenum) доцільно констатувати, що хвороба розвивається від народження — у перші місяці життя, при рентгенологічному обстеженні встановлюється два рівні рідини. Наявність нестримного блювання, втрати маси тіла та двох рівнів рідини вказує на ваду розвитку duodenum. Поміж тим в одному випадку така клінічна картина розвинулася в 1,5 року при занурюванні кишки у грижовий мішок, а з причини нестримного блювання дитина була госпіталізована у інфекційне відділення при відсутності двох рівнів на початку розвитку ускладнення.
Таким чином, зважений аналіз результатів клінічного та рентгенологічного обстеження дозволяє вчасно встановити правильний діагноз та провести оперативне лікування як грижі Трейтца, так і вад розвитку дванадцятипалої кишки.
Висновки
1. Наявність ознак непрохідності травного каналу потребує детального термінового обстеження з метою верифікації провідної хвороби.
2. Відсутність можливості виключення внутрішньої грижі, в тому числі і грижі Трейтца при вкрай тяжкому стані хворої дитини потребує проведення діагностичної лапаротомії.
3. Вчасно встановлена та хірургічним шляхом ліквідована грижа Трейтца не потребує резекції кишечника, а тільки пластики грижових воріт.
/116.jpg)
/117.jpg)
/118_2.jpg)
/119.jpg)

/118.jpg)