Газета «Новости медицины и фармации» 8 (456) 2013
Вернуться к номеру
Современные подходы к терапии острого среднего отита в педиатрической практике
Рубрики: Педиатрия/Неонатология, Оториноларингология
Разделы: Справочник специалиста
Версия для печати
21–22 марта в Киеве в НСК «Олимпийский» состоялся VІ Национальный конгресс «Человек и лекарство — Украина». В рамках мероприятия был проведен семинар «Что важно знать педиатру в лечении инфекций верхних дыхательных путей», на котором рассматривались вопросы диагностики и лечения острого среднего отита в практике педиатра, представленные в лекции профессора кафедры педиатрии № 4 Национального медицинского университета имени А.А. Богомольца Николая Валентиновича Хайтовича.
В настоящее время до 75 % случаев назначения антибиотиков в амбулаторной педиатрической практике приходится на инфекционную патологию верхних дыхательных путей — средний отит, синусит, фаринготонзиллит, бронхит и внегоспитальную пневмонию. При этом первое место в структуре распространенности респираторных инфекций занимает средний отит, который в детском возрасте часто развивается на фоне респираторного заболевания. Согласно данным литературы, около 10 % детей до 3месячного возраста переносят один эпизод острого отита, 75 % детей болеют отитом в первые три года жизни, из них 1/3 имеют рецидивирующий средний отит [1]. Поэтому у детей раннего возраста острый средний отит является наиболее частым показанием к проведению антибиотикотерапии.
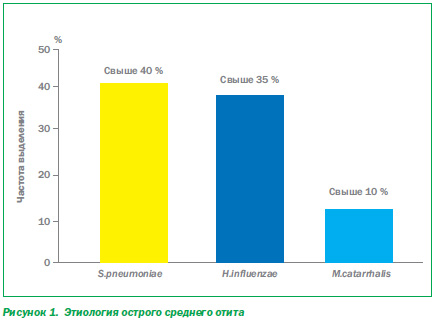
Ведущая роль в возникновении острого среднего отита у детей принадлежит микробному фактору и скомпрометированности иммунной системы детского организма. Основными бактериальными возбудителями заболевания являются S.pneumoniae, H.influenzae и M.catarrhalis (рис. 1) [2], что необходимо учитывать при назначении эмпирической антимикробной терапии. Также следует помнить о том, что установление диагноза острого среднего отита требует обязательного отоскопического подтверждения.
Клиническая картина развития острого среднего отита у ребенка довольно типична. Чаще на фоне острой респираторной инфекции отмечается повторное повышение температуры тела или сохранение ее высокой в течение длительного времени. Ребенок становится беспокойным (особенно это характерно для детей младшей возрастной группы), резко нарастают явления интоксикации, появляется стреляющая боль в ухе, усиливающаяся в ночное время. Дети старшего возраста жалуются на ощущение заложенности и шум в ухе. Нарушений слуха в этой фазе заболевания нет. При проведении отоскопии определяются расширение сосудов барабанной перепонки (гиперемия) и отсутствие светового рефлекса.
Если ребенку не оказывается адекватная медицинская помощь, через 2–3 дня клинические проявления среднего отита нарастают. Сохраняется гипертермия — до 38–39 °С. У маленьких детей на первый план выходят явления общей интоксикации, может возникать дегидратация. Дети старшего возраста предъявляют жалобы на усиливающуюся боль в ухе, которая приобретает пульсирующий характер и становится постоянной. В этой клинической фазе появляются нарушения слуха, ребенок плохо воспринимает шепот. При проведении отоскопии определяются помутнение и выпячивание барабанной перепонки, она приобретает желтовосковой оттенок в месте натяжения.
В фазе разрешения происходит самопроизвольный прорыв барабанной перепонки, вследствие чего общее состояние пациента улучшается, нормализуются аппетит и сон. Наблюдается восстановление слуха, исчезает шум в ухе. При отоскопии барабанная перепонка мясистая, остается выпяченной, в слуховом ходе определяется наличие серозных, слизистых или слизистогнойных выделений, есть пульсирующий эффект. В дальнейшем состояние больного постепенно улучшается, воспалительные изменения ликвидируются, слух восстанавливается до нормы, барабанная перепонка становится бледнорозовой, прорывное отверстие постепенно затягивается, исчезает пульсирующий эффект.
Важно помнить, что при тяжелом течении острого среднего отита высок риск развития как внутривисочных осложнений (мастоидит, петрозит, лабиринтит и поражение лицевого нерва), так и наиболее опасных в прогностическом плане состояний, связанных с проникновением инфекционного агента в ткань головного мозга и формированием внутричерепных осложнений (эпидуральный абсцесс, абсцесс мозга, тромбоз сигмовидного синуса, серозный и гнойный менингит, отогенная гидроцефалия) [3].
Тактика лечения острого среднего отита у детей заключается в назначении антибактериальной терапии, проведении мероприятий, направленных на устранение воспалительных явлений в слизистой оболочке носа и носоглотки. С этой целью назначают сосудосуживающие препараты курсом 5–7 дней. Неотъемлемой частью лечения острого среднего отита является купирование болевого синдрома, для чего применяют анальгетики (ибупрофен, парацетамол). По показаниям назначают гипосенсибилизирующую и общеукрепляющую терапию.
На сегодняшний день антибактериальная терапия назначается при предположении диагноза острого среднего отита у детей до 6месячного возраста, при подтвержденном диагнозе у детей в возрасте от 6 месяцев до 2 лет [4]. У детей старше 2 лет при легком и умереннотяжелом течении острого среднего отита возможна выжидательная тактика без назначения антибиотика при условии адекватного лечения патологии носоглотки.
Условиями эффективности антибиотикотерапии при остром среднем отите являются прежде всего сохранение чувствительности возбудителя к назначаемому антибиотику, способность антибактериального препарата создавать концентрации в плазме крови и жидкости среднего уха выше минимальной подавляющей концентрации (МПК) и сохранение концентрации антибиотика в сыворотке крови выше МПК в течение 40–50 % времени между приемами препарата [5].
Согласно национальным рекомендациям, препаратами стартовой антибактериальной терапии острого среднего отита у детей являются полусинтетические пенициллины с клавулановой кислотой.
На сегодняшний день убедительно доказано, что цефалоспоринам II поколения присуща сбалансированность влияния на грамположительную и грамотрицательную флору, и, как следствие, они обладают эффективностью при патологических процессах, локализирующихся в среднем ухе. Так, концентрация цефуроксима аксетила в жидкости среднего уха после перорального приема в 6 раз выше, чем концентрация цефподоксима [2].
Среди множества генерических препаратов на фармацевтическом рынке Украины есть оригинальный цефуроксима аксетил под брендовым названием ЗиннатТМ, который в лечении острого среднего отита в педиатрической практике применяется в дозе 15 мг/кг 2 раза в сутки на протяжении 7–10 дней. При этом клиническая эффективность ЗиннатаТМ достигает 93 %, поэтому препарат рассматривается как оптимальный в плане эмпирической антибиотикотерапии.
К преимуществам цефуроксима аксетила следует отнести то, что он является пролекарством. Активное вещество высвобождается в стенке тонкого кишечника, благодаря чему обеспечивается минимальное воздействие препарата на кишечную микрофлору, а также меньший риск возникновения интестинальных осложнений на фоне терапии данным антибиотиком.
Таким образом, высокая антибактериальная активность и хороший профиль безопасности цефуроксима аксетила (ЗиннатТМ), его устойчивость к действию bлактамаз, вырабатываемых H.influenzae, M.catarrhalis, делают его препаратом выбора в эмпирической антибиотикотерапии острого среднего отита у детей.
Статья печатается при содействии
ООО «ГлаксоСмитКляйн Фармасьютикалс Украина»
Подготовила Галина Бут
1. Arguedas A. // Journal of Pediatric Otorhinolaryngology. — 2010. — 74. — 14191424.
2. Leibovitz E., Dagan R. // Int. J. Anti microb. Agents. — Aug 2000. — 15(3). — 16977.
3. Мєжвінський Ю., Фішман Е., Юрочко Ф. Середні отити в дітей. — Львів: Мс, 2012. — 96 с.
4. Clinical practice guideline: Diagnosis and Management of Acute Otitis Media Subcommittee on Management of Acute Otitis Media // Рediatrics. — May 2004. — Vol. 113, № 5. — Р. 14511465.
5. Кривопустов С.П. Острый средний отит у детей: взгляд педиатра на проблему // Детский доктор. — 2010. — № 3. — С. 1218.

