Журнал «Травма» Том 12, №4, 2011
Вернуться к номеру
Малоинвазивная хирургия посттравматической лимфедемы конечностей
Авторы: Щербинин И.Н., ООО «Центр лимфохирургии им. Н. Шматкова», г. Харцызск, Самойленко Г.Е., Донецкий национальный медицинский университет им. М. Горького
Рубрики: Травматология и ортопедия
Версия для печати
В данной работе обобщены результаты лечения 178 больных с вторичной лимфедемой конечностей, в том числе посттравматической. Сформулированы критерии выбора тактики лечения и определены результаты реконструктивных лимфодренирующих операций у 16 больных с вторичной посттравматической лимфедемой, которым выполнены комбинированные операции по формированию лимфовенозного анастомоза, спиралевидное дренирование и липосакция. При анализе в отдаленном послеоперационном периоде лимфодренирующих операций у травмированных больных получен хороший результат. В случае частичного блока у больных с вторичной лимфедемой авторы рекомендуют использовать комплексные программы лечения.
Посттравматическая лимфедема, хирургическое лечение.
Лечение лимфедемы конечностей продолжает оставаться актуальной проблемой хирургии [1–3], требующей решения целого комплекса медико-социальных проблем, связанных с качеством жизни больных, адаптацией в семье и обществе [4]. Вторичная лимфедема зачастую сопровождает травмы конечностей, однако сравнительно недавно вновь возросшее внимание к проблеме обусловлено тем, что процесс повреждения лимфатических коллекторов сопровождает лечение пациентов, перенесших радикальное оперативное или оперативно-лучевое лечение злокачественных новообразований, в частности с постмастэктомическим синдромом [5]. Частота послеоперационной лимфореи, связанной с повреждением периферических отделов лимфатической системы, колеблется в пределах 1,5–8,6 %, что требует совершенствования операций дренирующего характера. Пациенты с лимфедемой конечностей относятся к категории «трудных больных», которым приходится лечиться долго и зачастую безуспешно. Радикального метода лечения лимфедемы на сегодняшний день не существует. Операции резекционного характера излишне травматичны, а, как показывает опыт, развитие микрохирургии также не принесло удовлетворенности исходами оперативного вмешательства. Тем не менее хирургическое лечение лимфедемы с использованием малоинвазивных резекционных и лимфодренирующих операций является наиболее перспективным решением этой проблемы [6, 7].
Цель работы — улучшить результаты лечения больных с посттравматической лимфедемой конечностей путем внедрения хирургических методов с использованием малоинвазивных резекционно-дренирующих операций и активной реабилитации.
Материал и методы
Нами проведен анализ результатов обследования и лечения 178 больных с лимфедемой конечностей, находившихся на лечении в ООО «Центр лимфохирургии им. Н. Шматкова» за период с 2000 по 2010 год. Среди обследованных больных преобладали женщины — 145 (81,46 %), мужчин было 33 (18,54 %). Возраст пациентов варьировал от 7 до 74 лет (средний возраст — 44,66 ± ± 18,09 года). Преимущественно это были люди трудоспособного возраста — 136 (76,41 %), что подтверждает социально-экономическую значимость проблемы. Для определения формы и стадии заболевания, уточнения характера изменений лимфатического русла нижних конечностей использован комплекс диагностических методов: общеклиническое обследование (анамнестические, объективные данные) и специальные исследования (волюметрия, лимфография, лимфосцинтиграфия (ЛСГ)).
В 6 случаях (3,37 %) диагностирована первичная лимфедема, в 172 случаях (96,63 %) — вторичная лимфедема. Причиной вторичной лимфедемы у 25 больных (14,04 %) была хроническая хирургическая патология, у 16 — перенесенная травма (8,99 %), у 63 женщин (35,39 %) причиной был постмастэктомический синдром с последующей лучевой терапией, а у 68 (38,20 %) — онкологическое заболевание.
В среднем срок существования лимфедемы составил 7,75 ± 1,06 года. Большинство пациентов госпитализированы впервые — 142 (79,78 %), 21 (11,79 %) — повторно, 12 пациентов (6,74 %) — трижды, а 3 (1,67 %) — более 4 раз. Нужно отметить, что у 145 (81,46 %) больных лимфедемой атак рожистого воспаления не отмечено ни разу, однако у остальных 33 пациентов (18,54 %) атаки рожи преимущественно были множественными и в среднем до этапа хирургического лечения их количество составило 7,55 ± 1,60.
Стадии лимфедемы определяли по клинической классификации лимфатических отеков Международного общества лимфологов (2003) [8]. Среди обследованных больных в 19 случаях (10,67 %) была I стадия процесса, у 105 (58,99 %) — II стадия, а у 54 (30,34 %) — III стадия страдания.
При обследовании больных, на наш взгляд, практически было достаточно волюметрии и УЗИ сосудов и подкожно-жировой клетчатки. Наличие жидкости в виде «озер» в подкожной клетчатке является прямым показанием к дренирующим операциям, хотя в отдельных случаях нами были использованы методы допплерографии, лимфографии, хромолимфографии, лимфосцинтиграфии.
Результаты и их обсуждение
Патогенетическим обоснованием оперативного лечения является повышение эндолимфатического давления с последующим полным нарушением структуры и функции лимфатического аппарата. Операции преследуют цель сброса лимфы. Так, для ее отвода в венозную систему осуществляется наложение лимфовенозных (ЛВА) и лимфонодовенозных анастомозов. При полной утрате сократительной функции и деструкции структурных элементов лимфангиона формирование лимфовенозных соустий бесперспективно и на первый план выходят дренирующие операции или вмешательства резекционного характера, направленные на удаление объема депо в виде патологически измененных тканей.
Оперированы 126 больных: 18 производились травматичные резекционные операции, в основе которых лежала дермолипэктомия со свободной кожной аутотрансплантацией на образовавшийся после иссечения раневой дефект, а 108 подверглись малоинвазивным оперативным вмешательствам по оригинальным методикам, разработанным в Центре.
К мини-инвазивным операциям при лечении лимфедемы относили:
I. Мини-инвазивные операции на мягких тканях:
1) межтканевая туннелизация, спиралевидное дренирование;
2) лапароскопическая абдоминально-тканевая туннелизация, спиралевидное дренирование;
3) лапароскопическая фенестрация фасции.
II. Микрооперации на лимфатической системе:
1) бесшовный ЛВА;
2) лимфонодуловенозный анастомоз;
3) чрезнодулярно-тканевое дренирование.
III. Липосакция патологически измененных тканей подкожно-жировой клетчатки, спиралевидное дренирование.
IV. Комбинированная мини-инвазивная хирургия.
Нами выделены 3 группы изучения по характеру произведенного вмешательства. Больным первой группы (22 пациента) выполнялись наложение бесшовного лимфовенозного анастомоза по методике Центра и открытая лимфодренирующая операция (ОДО). Вторую группу (48 человек) составили больные, которым выполнялись наложение ЛВА и пункционная лимфодренирующая операция (ПДО) с проведением спиралевидных дренажей. Больным третьей группы (38 пациентов) выполнялось комплексное оперативное лечение, сочетающее резекционный и дренирующий способы — липосакция, наложение бесшовного ЛВА и ПДО. Всего 108 больным выполнено 352 операции.
Клиническая картина развития лимфедемы конечностей при вторичной форме заболевания обладает рядом характерных проявлений. Это прежде всего хронический высокобелковый отек, который распространяется от дистальных сегментов конечностей к проксимальным.
У больных с посттравматической лимфедемой на лимфограммах отмечается преобладание гиперплазии с экстравазацией контрастного вещества (I стадия — 63,0 %, II стадия — 74,3 %, III стадия — 44,4 %), что связано с повышением эндолимфатического давления из-за повреждения тканей и лимфатических сосудов и образованием блока для лимфооттока. При этом сохранение сегментации сосудов при I стадии выявлено в 78,8 ± 4,7 % случаев, при II стадии — в 67,5 ± 2,4 % , а при III — в 21,3 ± 2,5 %. На ЛСГ при посттравматической лимфедеме в 75,0 % случаев выявлялось асимметричное распространение радиофармпрепарата за счет замедления на стороне поражения вплоть до блока лимфооттока.
С целью определения скорости лимфооттока рассчитывался индекс транспортировки (ИТ) по E. Kleinhans и соавт. (1985) [9] (табл. 1) при лимфедеме различной этиологии.
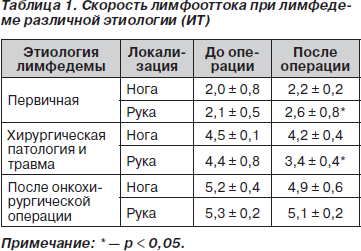
Несомненно, разные показатели лимфооттока, длительность и интенсивность лимфореи, состояние процессов местного воспаления на этапах оперативного лечения лимфедемы нашли отражение в цифрах измерения объема конечностей. В качестве объективных критериев для определения функциональных изменений периферического лимфооттока в группах наблюдения всем больным кроме линейного измерения конечностей на различных уровнях определяли объем конечности (табл. 2).
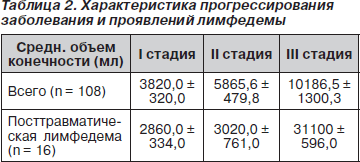
Объем конечности измеряли в миллилитрах, используя технику погружения в водный волюметр [10].
В ближайшем послеоперационном периоде во всех группах больных антропометрические исследования показали уменьшение окружностей конечностей после проведенного оперативного лечения. Меньше всего реагировали изменением объема самые дистальные и проксимальные сегменты (стопа, кисть, верхняя треть бедра и плеча). На уровне стопы, средней трети голени и бедра максимальный результат отмечен во второй группе: уменьшение окружности стопы на 12,94 % (3,64 ± 1,83 см), голени — на 29,44 % (14,48 ± 4,11 см), бедра — на 12,55 % (7,68 ± 4,56 см). В первой и третьей группах показатели уменьшения конечности в объеме были приблизительно одинаковыми. Максимальное уменьшение окружности сегмента руки на уровне кисти — на 9,68 % (2,25 ± 1,13 см) отмечено среди пациентов третьей группы. На уровне средней трети предплечья и плеча максимальным был результат во второй группе — уменьшение на 16,27 % (5,58 ± 3,22 см) и 18,23 % (8,04 ± 3,93 см) соответственно.
Средняя продолжительность дренирования послеоперационной раны колебалась, как правило, в пределах 15–18 дней. Средняя продолжительность лимфореи составила 19,8 ± 4,6 дня (в первой группе — 21,70 ± ± 2,20, во второй группе — 18,9 ± 3,5, а в третьей — 19,8 ± 3,4 дня). Показанием к удалению дренажных трубок являлся объем жидкости до 40 мл в сутки.
Помимо абсолютных величин, уменьшение в объеме конечности рассчитывали в процентном соотношении к дооперационному объему: процент регресса объема отека конечности = ((первоначальный объем – имеющийся на момент осмотра)/первоначальный объем) x 100 (рис. 1).
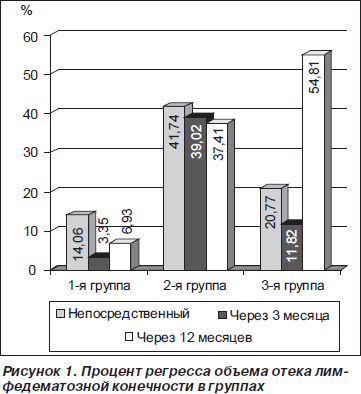
Минимальная травматизация тканей во время операции ЛВА в сочетании с адекватным пункционным дренированием приводит к эффективной и стойкой редукции отека лимфедематозной конечности во второй группе. Повышенный капиллярный кровоток в коже, наблюдаемый после липосакции по поводу лимфедемы, имел тенденцию способствовать большему межтканевому обмену жидкости. Хотя теоретически во время липосакции могут повреждаться пути лимфооттока, уменьшая тем самым и без того нарушенную вместимость транспортной системы лимфы, подвергая сомнению первоначально хороший хирургический результат по уменьшению напряжения тканей. Однако уменьшение количества пораженных тканей приводит к стойкому клиническому эффекту в отдаленный срок. Максимальным было уравнивание объема пораженных конечностей и контралатеральной стороны в третьей группе комбинированного лечения с использованием не только дренирующих вмешательств, но и коррекции лимфедемы путем липосакции.
Средний показатель дооперационной разницы объема конечности составил 2158,00 ± 506,33 мл (от 810 до 3915 мл). Липосакцией стремились устранять избыточную ткань полностью, в среднем объем аспирата составил 2060 мл (1000–3150 мл), и пропорция жира в нем составляла 63 % (от 41 до 82 %). Переливание крови потребовалось восьми пациентам, у которых объем удаляемого аспирата превысил 2000 мл. В первые 3 месяца различие в объеме конечностей составило 1320,83 ± 810,62 мл (от 685 до 1960 мл), а к 12-му месяцу этот показатель уменьшился всего до 162,33 ± 72,14 мл. Таким образом, относительное сокращение отека составило 38,79 и 92,48 % соответственно. У 15 пациентов даже достигли максимального приближения к нормализации объема конечности в течение первого года после операции. В этом аспекте липосакция — явно прогрессивная хирургическая техника, которая потенциально способна к осуществлению предсказуемой и надежной коррекции лимфедемы.
Таким образом, применяемые на сегодняшний день методики мини-инвазивного хирургического лечения в отрыве друг от друга не могут претендовать на приоритет из-за неполного воздействия на все механизмы патогенеза. Лишь при использовании их сочетанного воздействия можно комплексно и наиболее полноценно влиять на результаты лечения.
Warren A.G., Brorson H., Borud L.J., Slavin S.A. Lymphedema: a comprehensive review / A.G. Warren, H. Brorson, L.J. Borud, S.A. Slavin // Ann. Plast. Surg. — 2007. — V. 59, № 4. — P. 464-472.
Ярема Н.В. Роль отечественных ученых в развитии лимфологии / Н.В. Ярема // Вестн. лимфологии. — 2005. — № 1. — P. 26-31.
Фионик О.В. Клинические и морфофункциональные основы диагностики и лечения лимфедемы нижних конечносей: Автореф. дис... д-ра мед. наук / О.В. Фионик. — СПб., 2008. — 35 c.
Horning K.M., Guhde J. Lymphedema: under-treated problem / K.M. Horning, J. Guhde // Medsurg. Nurs. — 2007. — V.16, № 4. — P. 221-227.
Петах А.В. Современные взгляды на этиологию и патогенез лимфедемы верхней конечности после мастэктомии / А.В. Петах, Н.Ф.Дрюк, О.А. Гиндич, В.И. Петах // Клінічна хірургія. — 2008. — № 8. — С. 52-55.
Foldi M. Lymphology in the second millennium / M. Foldi // Lymphology. — 2001. — Vol. 34, № 1. — P. 12-21.
Ишенин Ю.М. Хирургическое лечение слоновости / Ю.М. Ишенин, Р.А. Валеев, А.В. Потапов и др. // Сердечно-сосудистые заболевания (Iсъезд лимфологов России). — 2003. — Т. 4, № 5. — C. 95.
The diagnosis and treatment of peripheral lymphedema: consensus document of the International Society of Lymphology // Lymphology. — 2003. — P. 36-84.
Kleinhans E. Evaluation of transport kinetics in lymphoscintigraphy: follow-up study in patients with transplanted lymphatic vessels / E. Kleinhans, R.G. Baumeister, D. Hahn еt al. // Eur. J. Nucl. Med. — 1985. — Vol. 10(7–8). — P. 349-352.
Karges J.R. Concurrent Validity of Upper-Extremity Volume Estimates: Comparison of Calculated Volume Derived From Girth Measurements and Water Displacement Volume / J.R. Karges, B.E. Mark, S.J. Stikeleather, T.W. Worrell // Physical Therapy. — 2003. — Vol. 83, № 2. — P. 134-145.
