Газета «Новости медицины и фармации» Гастроэнтерология (323) 2010 (тематический номер)
Вернуться к номеру
Синдром нарушения моторики верхних отделов пищеварительного тракта в практике терапевта: диагностика и лечение
Авторы: Н.И. Швец, зав. кафедрой терапии, д.м.н., профессор; Т.М. Бенца, к.м.н., доцент кафедры терапии. Национальная медицинская академия последипломного образования им. П.Л. Шупика, г. Киев
Версия для печати
Двигательная функция пищеварительного тракта — важный компонент пищеварительного процесса, обеспечивающий захват пищи, ее механическую обработку (измельчение, перемешивание) и продвижение вдоль по пищеварительному тракту в строгом соответствии с периодами химической переработки пищевых продуктов в его отделах. Жевание, акт глотания и перемещение пищевого комка в верхнем отделе пищевода осуществляются при участии поперечно-полосатой мускулатуры. В остальных отделах пищеварительного тракта двигательная деятельность выполняется гладкой мускулатурой. Сокращения гладких мышц стенки желудка осуществляют моторную функцию органа. Она обеспечивает депонирование в желудке принятой пищи, перемешивание ее с желудочным соком в зоне, примыкающей к слизистой оболочке желудка, передвижение желудочного содержимого к выходу в кишечник и, наконец, порционную эвакуацию желудочного содержимого в двенадцатиперстную кишку. Резервуарная, или депонирующая, функция желудка совмещена собственно с пищеварительной и осуществляется в основном в теле и дне желудка, в эвакуаторной функции особенно велика роль привратниковой части.
Для мышц желудка характерны тонические и периодические, фазные сокращения. Тонические сокращения обеспечивают хорошее соприкосновение химуса с его стенками, а периодические сокращения способствуют перемешиванию (тонические волны и перистальтика желудка, маятникообразные сокращения и ритмическая сегментация кишечника) и продвижению содержимого по пищеварительному тракту. Переход содержимого из желудка в двенадцатиперстную кишку определяется также состоянием пилорического сфинктера.
Регуляция моторной функции пищеварительного тракта осуществляется нейрогуморальными механизмами. Активация блуждающего нерва усиливает перистальтику пищевода, моторную активность желудка, а симпатические волокна оказывают противоположный эффект. Большое значение в регуляции моторики желудка имеет внутриорганный отдел вегетативной нервной системы (ауэрбаховское сплетение) за счет местных периферических рефлексов. К возбуждающим рефлексам относятся пищеводно-кишечный, желудочно-кишечный. Возбуждающим действием на сократительную активность гладкой мускулатуры желудка обладают гастрин, гистамин, серотонин, мотилин, инсулин, ионы калия.
Торможение моторики желудка вызывают энтерогастрон, адреналин, норадреналин, секретин, глюкагон, холецистокинин-панкреозимин, вазоактивный интестинальный пептид, бульбогастрон. Механическое раздражение кишечника пищевыми веществами приводит к рефлекторному торможению двигательной активности желудка (энтерогастральный рефлекс). Особенно выражен этот рефлекс при поступлении в двенадцатиперстную кишку жира и соляной кислоты.
Нарушение моторики может выступать ведущим патогенетическим фактором, способствующим развитию многих распространенных заболеваний пищеварительного тракта. К группе заболеваний с первичным нарушением моторной функции верхних отделов пищеварительного тракта относятся: гастроэзофагеальная рефлюксная болезнь (ГЭРБ), различные дискинезии пищевода (диффузный и сегментарный эзофагоспазм, кардиоспазм), функциональная диспепсия.
Кроме заболеваний с первичными нарушениями, выделяют так называемые вторичные нарушения моторики пищеварительного тракта, которые возникают на фоне течения других заболеваний и с которыми нередко сталкиваются в своей практике врачи-терапевты. К этим нарушениям, в частности, относятся:
Основные причины задержки опорожнения желудка:
Основные причины ускорения опорожнения желудка:
Клинические проявления при замедленном опорожнении желудка:
Клинические проявления при ускоренном опорожнении желудка:
ГЭРБ — заболевание, связанное с нарушением двигательной функции верхних отделов пищеварительного тракта, патологическим забросом (рефлюксом) содержимого желудка в пищевод.
Основные нарушения двигательной функции, которые имеют важное значение в патологической физиологии ГЭРБ:
Клинические проявления ГЭРБ:
Они чаще возникают после еды, при наклоне туловища вперед или в горизонтальном положении, купируются или уменьшаются после приема соды или антацидных препаратов.
Реже наблюдаются дисфагия и одинофагия.
Внепищеводные проявления ГЭРБ наблюдаются часто и интенсивно изучаются:
Ахалазия кардиальной части пищевода — хроническое нервно-мышечное заболевание, развитие которого связано с поражением интрамурального нервного сплетения пищевода, в результате чего нарушается последовательная перистальтическая активность стенки пищевода и отсутствует расслабление нижнего пищеводного сфинктера в ответ на глоток (сглатывание). Наиболее вероятно, что это связано с дефицитом ингибирующих медиаторов, в первую очередь оксида азота (NO). Вследствие этого на пути пищевого комка появляется препятствие в виде нерасслабившегося сфинктера и поступление пищи в желудок происходит лишь при дополнительном наполнении пищевода жидкостью, когда вес ее столба оказывает на нижний пищеводный сфинктер механическое воздействие.
Клинические симптомы ахалазии кардиальной части пищевода:
Симптомы появляются или усиливаются при нервно-эмоциональном напряжении. В некоторых случаях симптомы уменьшаются после принятия выпитой залпом жидкости.
Функциональная диспепсия (ФД) — комплекс функциональных расстройств, которые продолжаются более 3 месяцев на протяжении 12 месяцев и включают симптомы диспепсии (боль или дискомфорт строго в эпигастрии, связанные или не связанные с приемом пищи, чувство переполнения в эпигастрии после еды, раннее насыщение, тошноту, отрыжку, изжогу), не связанные с нарушением функции кишечника, при котором в процессе тщательного обследования пациента не удается выявить каких-либо других органических причин диспепсии (пептической язвы, рефлюкс-эзофагита, рака желудка). Одними из основных патофизиологических компонентов ФД, особенно ее дисмоторного варианта, являются нарушения моторики верхних отделов пищеварительного тракта. При этом изменяется миоэлектрическая активность (бради-, тахигастрия) сократительной способности (уменьшение количества перистальтических волн в антральном отделе желудка и снижение их амплитуды). По данным сцинтиграфии и ультрасонографии, это приводит к нарушению опорожнения желудка.
Диагностика
Современные методы оценки моторно-эвакуаторной функции пищевода
1. Рентгеноскопия — отмечается нарушение прохождения бариевой взвеси из пищевода в желудок, наличие натощак в пищеводе большого количества содержимого, расширение пищевода, газовый пузырь желудка не выявляется.
2. Эзофагоманометрия позволяет определить давление нижнего пищеводного сфинктера, выявить отсутствие расслабления его во время глотания (при ГЭРБ).
3 Интраэзофагеальный рН-мониторинг (традиционный зондовый метод или беззондовая система регистрации рН с помощью радиокапсулы «Bravo») — при ГЭРБ с целью определения общего времени, в течение которого уровень рН опускается ниже 4, числа рефлюксов в сутки, длительности наиболее продолжительного рефлюкса.
Современные методы оценки моторно-эвакуаторной функции желудка
1. Рентгенологический (оценивается только время начальной и конечной эвакуации, невозможность повторных многократных исследований, низкая точность (барий не является «пищевым продуктом»)).
2. Ультразвуковой метод (определяется скорость опорожнения желудка, однако в основном определяется эвакуация жидкой пищи, метод непригоден для больных после операций на желудке, зависит от опыта оператора).
3. Эпигастральный импеданс (на результаты четко влияет расположение электродов, непригоден для больных после операций на желудке, гиперсекреция кислоты или дуоденогастральный рефлюкс дают погрешности при измерении).
4. Сцинтиграфия желудка с 99Tc или 111In (после приема больным пищи, меченной радиоактивными изотопами, регистрация показателей датчика позволяет сделать вывод о скорости эвакуации пищи из желудка. Не позволяет дать количественную оценку транспилорического поступления пищи, лучевая нагрузка на пациента, затруднен процесс приготовления пищевой смеси для тестирования).
5. Видеоэндоскопическая капсула (исследование гастродуоденальной моторики).
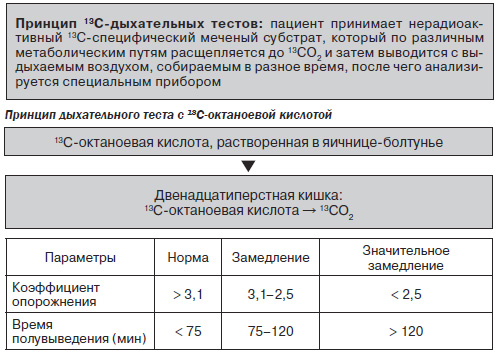
6. Дыхательный тест с 13С-октаноевой кислотой.
13С-дыхательные тесты для исследования моторно-эвакуаторной функции желудка
1. 13С-бикарбонатный дыхательный тест — для исследования эвакуации жидкой и полужидкой пищи из желудка.
2. 13С-ацетатный дыхательный тест — для исследования эвакуации жидкой пищи из желудка.
3. 13С2-глициновый дыхательный тест — для исследования эвакуации пищи из желудка, а также для изучения метаболизма некоторых аминокислот и белков.
4. 13С-октаноевый дыхательный тест — для исследования скорости эвакуации твердой пищи из желудка. Позволяет определить степень нарушения моторно-эвакуаторной функции желудка, осуществить подбор дозы (разовой, суточной и курсовой) прокинетиков, контроль эффективности лечения.
Лечение
Диета с ограничением продуктов, расслабляющих нижний пищеводный сфинктер (томаты, кофе, крепкий чай, шоколад, животные жиры, мята), оказывающих раздражающее действие (лук, чеснок, приправы), газообразующих (горох, фасоль, шампанское, пиво). Необходимо исключить употребление алкоголя, очень острой, горячей или холодной пищи и газированных напитков. Пациенты должны избегать переедания, пищу принимать регулярно, не должны есть за 2–3 часа до сна.
Пациентам с ГЭРБ рекомендуется ввести в свой рацион продукты с высоким содержанием белка: нежирное молоко, сыр, творог, отварное мясо. Дело в том, что белковая пища обладает буферными свойствами, то есть способна связывать кислоту, в результате чего повышается рН желудочного содержимого и увеличивается давление в области нижнего пищеводного сфинктера. То есть уменьшается как агрессивность рефлюксата, так и вероятность самого рефлюкса.
Лекарственные средства, влияющие на тонус и моторику
Блокаторы М-холинорецепторов:
Неселективные миотропные спазмолитики:
Прокинетики — препараты, способные корригировать нарушения моторики пищеварительного тракта: усиливают сократительную способность пищевода, повышают тонус нижнепищеводного сфинктера и двигательную активность желудка, нормализуют соотношение фаз мигрирующего моторного комплекса, улучшают координацию работы желудка и двенадцатиперстной кишки. Подобные фармакологические свойства способствуют их широкому использованию и в качестве курсового лечения, и в виде симптоматической терапии по требованию. При нарушениях моторики верхних отделов пищеварительного тракта применяются прокинетики — блокаторы допаминовых рецепторов:
Прокинетики — препараты выбора для лечения дисмоторного варианта ФД. Проводится монотерапия:
Препаратами первой линии для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП). После достижения ремиссии необходима поддерживающая терапия с применением ИПП либо блокаторов Н2-рецепторов гистамина.
— ИПП: омепразол 20–40 мг, или ланзопразол 30 мг, или рабепразол 20 мг, или пантопразол 40 мг, или эзомепразол 20–40 мг 1–2 раза в день внутрь 14–30 дней.
— Блокаторы Н2-рецепторов гистамина: наиболее мощный по выраженности антисекреторного эффекта — фамотидин 20 мг 1–2 раза в сутки в течение 8–12 недель до нормализации эндоскопической картины с последующим применением поддерживающих доз — 10 мг в течение 2–3 мес., что позволяет избежать рецидива ГЭРБ.
— Стимуляторы перистальтики (прокинетики): домперидон или мето-клопрамид 10 мг 3–4 раза в день за 10–15 мин до еды и перед сном на протяжении 14–30 дней; итоприд 50 мг 3 раза в день за 15–30 мин до еды 14–21 день.
— Антациды по требованию: алюминия фосфат (фосфалюгель), алюминия гидроксид с магния гидроксидом (алмагель, маалокс) по 1 дозе (
Лечение ахалазии кардиальной части пищевода
1. Антациды (алюминия гидроксид и/или магния гидроксид внутрь по 1 дозе за 30 мин до еды) — по требованию (при возникновении боли).
2. Обволакивающие средства (висмута субнитрат
Таким образом, нарушения моторной функции верхних отделов пищеварительного тракта выступают важным патогенетическим фактором многих распространенных заболеваний пищеварительного тракта и часто определяют их клиническую картину. Своевременное выявление двигательных нарушений с помощью современных методов диагностики и применение адекватных препаратов, нормализующих моторику, позволяют значительно улучшить состояние больных.
1. Гастроентерологія / Під ред. Н.В. Харченко, О.Я. Бабака. — К.: Друкар, 2007. — 720 с.
2. Гастроэнтерология и гепатология: диагностика и лечение: Рук-во для врачей / Под ред. А.В. Калинина, А.И. Хазанова. — М.: Миклош, 2007. — 602 с.
3. Основы внутренней медицины: Учеб. для студентов высш. мед. учеб. заведений IV уровней аккредитации, врачей-интернов, врачей общей практики / В.Г. Передерий, С.М. Ткач. — Вінниця: Нова кн., 2009. — Т. 1: Заболевания органов дыхания. Заболевания органов пищеварения. Заболевания системы крови и кроветворных органов. Заболевания эндокринной системы — 780 с.
4. Передерий В.Г., Ткач С.М., Марусанич Б.Н., Чернов А.Ю. Диспепсия как самостоятельный диагноз и неспецифический синдром. — Луганск: ОАО «ЛОТ», 2006. — 340 с.
5. Рациональная диагностика и фармакотерапия заболеваний органов пищеварения / Под ред. О.Я. Бабак, Н.В. Харченко. — 2-е изд. — К.: ТОВ «Доктор-Медиа», 2007. — 308 с.
6. Дорофеев А.Э., Березов В.М., Руденко Н.Н. и др. Синдромная диагностика в гастроэнтерологии (учебное пособие) / Под. ред. проф. А.Э. Дорофеева. — Донецк: Вебер, 2008. — 263 с.
7.
8. De Caestecker J. Prokinetics and reflux: a promise unfulfilled // Eur. J. Gastroenterol. Hepatol. — 2002. — 14 (1). — 5-7.
9. DeVault K.R., Castell D.O. Updated Guidelines for the Diagnosis and Treatment of Gastroesophageal Reflux Disease // Am. J. Gastroenterol. — 2005. — 100. — 190-200.
10. Shenoy K.T., Veenasree, Leena K.B. Efficacy and tolerability of itopride hydrochloride in patients with non-ulcer dyspepsia // J. Indian. Med. Assoc. — 2003. — 101 (6). — 387-388.
